Suchen und finden
Beiträge zum Thema 'Nebenwirkungen'.
-

Rückfall unter Fumadermbehandlung
Cassedy erstellte einen Blogeintrag in Unser Leben mit Schuppenflechte
Halli Hallo, ich bin 22 Jahre alt, habe mit 14 das erste mal Psoriasis (vulgaris) bekommen, mit 16 nochmal, beides ging problemlos mit Cortison-Creme weg. 2010 habe ich wieder ein Schub bekommen, der bis jetzt anhält und so schlimm wie nie zuvor war. Habe Psoriasis an Armen (v.a. Ellenbogen) und Beinen (v.a. Unterschenkel), Oberkörper fast nichts. Bisherige Therapie: "100" verschiedene Cortison-Cremes oder andere, Lichttherapie, ein ein-wöchiger Klinikaufenthalt und nun Fumaderm. Das heißt, ich nehme jetzt seit Mai Fumaderm ein (vertrage es auch problemlos), zusätzlich Micanol (Minuten-Therapie) und zwei verschiedene Cortison-Salben (Ecural und Daivonex). Bin jetzt bei 1-1-1, die Ärztin sagte, ich soll nicht höher gehen..Anfangs (ca nach 6Wochen) hat sich die Haut sehr gebessert, es waren nur noch blasse "Narben" zu sehen. Habe daraufhin die Cremes abgesetzt, da die Haut an manchen Stellen auch leicht wund war. Seit wenigen Tagen kommt nun langsam aber sicher alles wieder zurück... Nun weiß ich nicht, ob es an der "geringen" Dosis liegt oder am Absetzen der Cremes (die Haut fühlte sich jedoch "normal" an, es blieben nur blasse Stellen zurück). Vielleicht könntet ihr mir ein paar Tips geben, ich wäre sehr dankbar.. Liebgruß.. -
Das Paul-Ehrlich-Institut hat eine Datenbank mit Verdachtsfällen von Impf-Komplikationen ins Internet gestellt. In der Datenbank kann gezielt nach bestimmten Reaktionen auf Impfstoffe recherchiert werden. So einige Male taucht auch die Psoriasis bei den Komplikationen nach einer Impfung auf. Das Institut ist unter anderem für die Zulassung und Prüfung von Impfstoffen zuständig. Es stellt damit als erste Arzneimittelzulassungsbehörde in Europa Daten zu Verdachtsfällen auf Impfnebenwirkungen in dieser Form frei zur Verfügung. Hintergrund ist die Sorge vieler Bürger über reale und vermeintliche Risiken bei Impfungen. Die Schattenseite dieser Furcht nämlich: Eine nachlassende Akzeptanz von Impfungen führt zu sinkenden Impfraten und birgt die Gefahr eines erneuten Anstiegs dieser Krankheiten. Die Klickaarbeit ist leider beträchtlich, wenn man über die Startseite www.pei.de/db-uaw geht. Wenn Sie nach der mehrseitigen Erläuterung angelangt sind, geht es so weiter: 1) Markieren von "Gastkonto" 2) Klick auf "Anmelden" 3) Klick auf "Suchen" (oben) 4) Eingeben von Text bei "gemeldete Reaktion(en)" oder - wenn bekannt - beim "Arzneimittel/ Impfstoff". Beispielsweise Eingeben von "Psoriasis" bei "gemeldete Reaktion(en)" 5) Nochmal klicken auf "Suchen" (oben) Impfungen sind für Psoriatiker nicht grundsätzlich tabu. Fragen Sie Ihren Haus- oder Hautarzt! Quelle: dpa, 07.05.2007
-
Erste Nebenwirkungen bei der PUVA-Behandlung
Arno Nühm erstellte einen Blogeintrag in Arnos Genesungstagebuch
Beim letzten Mal ist die Folie gerissen und danach hatte ich leichten Sonnenbrand auf dem Oberbauch und der Brust, wo die Haut sonst trocken geblieben war. Einen solchen Sonnenbrand hatte ich noch nie, denn es war keine Rötung zu erkennen, aber bei Berührung fühlte die Haut sich verbrannt an. Deshalb haben wir heute mit derselben Intensität weitergemacht anstatt zu steigern. Heute hat die Flüssigkeit wieder sehr geprickelt. Heute kommen nun ungewöhnliche Schwellungen an Armen und Beinen hinzu, die ich als Lymphödem und "kenne ich schon" abgehakt hätte, wenn ich nicht eben in der Anleitung zu meinem Gesichtsbräuner gelesen hätte, dass man bei Schwellungen einen Arzt konsultieren sollte. Ich werde es also am nächsten Dienstag erwähnen. Was ich bisher völlig außer acht gelassen hatte: Ich habe an meinem Schreibtisch, rechts über mir eine Tageslichtlampe hängen. Ich hatte mich schon eine ganze Weile gewundert, warum ich nur am linken Ohr und der linken Schläfe Probleme habe, nicht aber auf der anderen Seite, denn bis zum Sommer war immer alles symmetrisch aufgetreten. Es handelt sich um eine Vollspektrum-Tageslichtlampe. Die war und ist gegen Müdigkeit und Antriebsmangel gedacht und als die Tage so extrem kurz wurden und es gar nicht richtig hell wurde, habe ich sie benutzt, ohne darüber nachzudenken, dass natürlich auch diese Lampe mit UVA- und UVB-Strahlen arbeitet. So wie das natürliche Tageslicht eben. Aber der Sonne würde ja auch niemand vorwerfen, dem Doktor in die Therapie zu pfuschen, hm. In der Anleitung für den Gesichtsbräuner steht drin, man darf maximal 1800 Minuten bzw. 30 Stunden im Jahr vor diesem Gerät verbringen, also beispielsweise sieben 10-Tage-Kuren, die man nach einer Tabelle abarbeiten kann. Auch für die PUVA in der Praxis gibt es eine Obergrenze. Ob sich beides wohl kombinieren lässt? Und wie die Lampe darauf anzurechnen wäre? Ich werde mir die Meinung des Arztes dazu mal anhören. Noch hatte ich keinen Nerv, mir einen neuen Dermatologen zu suchen. Ich behaupte mal, so lange ich nur so leichte bis gar keine Beschwerden habe, komme ich besser allein zurecht. Und sollte es schlimmer werden als 2018, dann bin ich auch bereit, mich einweisen zu lassen.-
- Nebenwirkungen
- PUVA
-
(und 2 mehr)
Markiert mit:
-
Was denken Patienten mit entzündlichen Gelenkerkrankungen über ihre Medikamente? Rheumatologen aus Portugal haben sich das einmal genauer angeschaut. Ärzte in einem Krankenhaus in Portugal haben 58 Rheuma-Patienten gefragt, wie skeptisch sie ihren Medikamenten gegenüberstehen. 25 Patienten davon hatten Psoriasis arthritis. Die Ergebnisse, kurz gefasst: Die Patienten mit PsA und die, die jünger waren, hatten deutlich mehr Bedenken wegen Nebenwirkungen – im Vergleich zu denen mit Rheumatoider Arthritis und den Älteren. Die Patienten mit Rheumatoide Arthritis machten sich bei Medikamenten zum Spritzen mehr Sorgen wegen einer Langzeit-"Giftigkeit" als die mit Tabletten. Patienten mit nicht so schlimmer Rheumatoider Arthritis waren stärker davon überzeugt, dass sie Medikamente einnehmen sollten, als die mit einer stärkeren Erkrankung. Quelle: Ärzte Zeitung, 06.06.2022
-

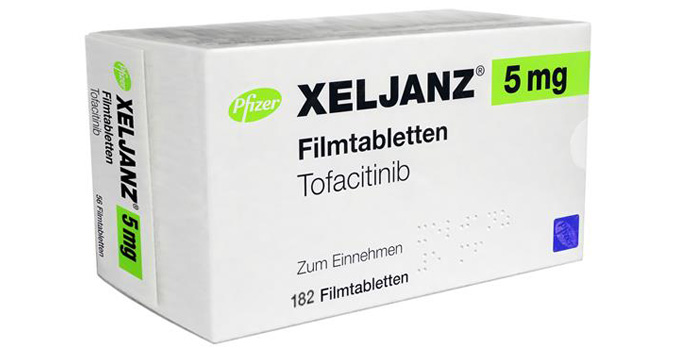
Tofacitinib (Xeljanz) – nicht mehr für alle Betroffenen
Rolf Blaga erstellte ein Artikel in Tofacitinib
Mit dem Wirkstoff Tofacitnib (Xeljanz) sollen folgende Patientengruppen möglichst nicht mehr behandelt werden: - wer über 65 Jahre alt ist, - wer raucht oder früher geraucht hat. - wer gefährdet ist, an Herz-/Kreislaufproblemen oder bösartigem Krebs zu erkranken. Für diese Personengruppen erhöht Tofacitinib das Risiko eines schweren Herz-Kreislauf-Ereignisses und von Krebserkrankungen (außer weißen Hautkrebs). Das ist unabhängig davon, - wegen welcher Erkrankung man mit Tofacitib behandelt wird und - wie viel man davon täglich einnimmt (Dosis). Betroffene Patienten sollten mit ihrem Arzt besprechen, ob es alternative Behandlungsmöglichkeiten gibt. Wenn trotzdem mit Tofacitinib weiterbehandelt werden muss, sind regelmäßige Kontrolluntersuchungen durchzuführen. Diese Beschränkungen sind das Ergebnis einer erneuten Risikoüberprüfung durch die Europäischen Arzneimittel Behörde (EMA). Das gab die die Herstellerfirma Pfizer im Juni 2021 bekannt. Das Risiko von schweren Arzneimittelwirkungen musste noch einmal neu bewertet werden. Denn im Februar 2021 informierten die US-amerikanische Zulassungsbehörde FDA und der Pharmakonzern Pfizer über bis dahin nicht bekannte, gefährliche bis hin zu tödlichen Folgen. Das hatte eine Langzeit-Sicherheitsstudie ergeben. An der hatten mehr als 4.000 Patienten teilgenommen. Die waren älter als 50 Jahre und hatten mindestens einen Risikofaktor für Herz-Kreislauf-Probleme. Genau das ist überwiegend der typische Tofacitinib-Patient. Verglichen wurden sie mit Gleichbetroffenen, die mit TNF-Alpha-Blockern (Adalimumab oder Etanercept) behandelt wurden. Die Tofacitinib-Patienten erkrankten häufiger an (Lungen-) Krebs als Betroffene in der Vergleichsgruppe. Außerdem traten bei ihnen öfters schwere "herzbezogene" Ereignisse auf – vor allem Herzinfarkte. Das war unabhängig davon, welche Dosierung sie eingenommen hatten. Es betraf also alle Tofacitinib-Patienten. Xeljanz wird bei Psoriasis arthritis und Rheumatoider Arthritis in einer Dosis von 5 mg zweimal täglich eingenommen. In dieser Gruppe erkrankten 4,2 Prozent der Teilnehmer an Krebs, in der Biologika-Gruppe dagegen 2,9 Prozent. Schwere Herz-Kreislauf-Ereignisse gab es bei 3,2 Prozent der Tofacitinib-Patienten gegenüber 2,6 Prozent bei den Biologika- Behandelten. Mit einem erneuten „Rote-Hand-Brief“ warnte die Herstellerfirma Pfizer deshalb die Öffentlichkeit im März 2021. Mehrere Warnungen gingen voraus Im März 2019 gab es eine erste Warnung. Die bezog sich in der EU nicht auf Psoriasis arthritis- oder Rheumatoide-Arthritis-Patienten, denn für die ist nur die geringe Dosis zugelassen. In der EU darf die erhöhte Dosierung (2-mal je 10 mg pro Tag) nur bei Colitis ulcerosa angewendet werden. Bei dieser Dosis kam eine Lungenembolie 5-mal häufiger vor und es starben mehr Studienteilnehmer daran als in der Vergleichsgruppe. Das Fazit schon "damals": Patienten und Ärzte sollten vorsichtshalber bei allen mit Tofacitinib Behandelten auf Zeichen und Symptome von Lungenembolie achten. Im Mai 2019 wurde genau aufgeführt, welche Patienten nicht mit der höheren Dosis behandelt werden dürfen – nämlich alle Patienten mit Herzschwäche Blutgerinnungsstörungen früheren Thrombose-Ereignissen (einschließlich Lungenembolie) Krebs sowie Risikogruppen (Raucher, Übergewichtige, Senioren und Bewegungsarme). Außerdem gehören Frauen dazu, die „die Pille“ einnehmen. Im Oktober 2019 riet der Sicherheitsausschuss (PRAC) der europäischen Zulassungsbehörde (EMA), das Präparat deshalb mit Vorsicht anzuwenden. Im März 2020 wurden die Warnungen erneut präzisiert: Wiederum ging es um Rheuma-Patienten, die die in der EU nicht erlaubte höhere Dosis bekommen. Bei denen wurden nicht nur vermehrt Blutgerinnsel in der Lunge festgestellt, sondern es starben auch mehr dieser Patienten daran. Außerdem seien verstärkt tiefe Venenthrombosen aufgetreten. Das „ist nach dem Herzinfarkt und Schlaganfall die dritthäufigste akut auftretende kardiovaskuläre Erkrankung“. Erstmals wurde empfohlen, alle Tofacitinib-Patienten über 65 Jahre möglichst auf ein anderes Mittel umzustellen, denn sie seien zusätzlich infektionsanfälliger und hätten deshalb ein höheres Risiko daran zu sterben. Bisher kein erhöhtes Krebsrisiko beobachtet Professor Burmeister ist ein international anerkannter Rheumatologe von der Berliner Charité. Er weist auf unsere Nachfrage auf die in der Praxis erhobenen Daten hin. Die hätten kein erhöhtes Krebsrisiko von Tofacitinib gegenüber anderen Medikamenten festgestellt. Das bestätigen z.B. 13 Beobachtungsstudien von 2012 - 2018 In den USA gibt es ein Rheuma-Register, das die Daten von über 50.000 Patienten speichert. Die Auswertung von 2012 bis 2019 ergab, dass Tofacitinib-Patienten nicht häufiger an Krebs erkranken würden, als diejenigen, die mit Biologika behandelt wurden. Es fällt schwer zu entscheiden, wie groß das Risiko tatsächlich ist. Beobachtungen und Meldungen an ein Register sammeln die Fallzahlen schwerwiegender Arzneimittelwirkungen von möglichst vielen Patienten in der Praxis. Im stressigen Praxisalltag aber unterlaufen eher Fehler und Schludrigkeiten. Eine wissenschaftliche Studie, die ausdrücklich zur Nachbeobachtung gedacht war, kann dagegen tatsächliche Zusammenhängen exakter erfassen. Siehe auch: „Psoriasis-Register – Sicherheit im Blick“. Aber sie bezieht sich auf deutlich weniger Patienten, als alle bekannten "Real-Word-Studies". Xeljanz-Anwender sollten das Risiko kennen Über das Endergebnis im Februar 2021 hat als erstes das arznei-telegramm berichtet. Schon vor der Zulassung sei aufgefallen, dass es mehr Fälle von Lungenkrebs gegeben habe als bei vergleichbaren Medikamenten. Die EMA hätte das Präparat aus diesem Grund zunächst nicht zugelassen. Der Hersteller Pfizer wurde deshalb von der FDA verpflichtet, eine so genannte „ORAL-Surveillance-Studie“ über fünf Jahre durchzuführen. Die Redaktion des arznei-telegramms hielt die vorliegenden Daten für „bedenklich“. Sie bewertete die Nutzen-Schaden-Bilanz bei allen Erkrankungen, für die der Wirkstoff zugelassen ist, als „negativ.“ Ihr Fazit: JAK-Hemmer sollten nicht mehr neu verschrieben werden. Wer bisher damit behandelt wurde, sollte über die Risiken aufgeklärt und möglichst auf einen anderen Wirkstoff umgestellt werden. Wenn es sich bestätige, dass auch unter der niedrigen Dosierung häufiger Patienten sterben, müsse der Wirkstoff Tofacitinib vom Markt genommen werden. Im Gegensatz zur ersten Reaktion des arznei-telegramms hat der EMA-Sicherheitsausschuss (PRAC) dann im Juni 2021 nur für die oben genannten Personengruppen vor Tofacitinib gewarnt. Alle anderen würden keine höheren Risiken eingehen. Was tun als Patient? Diejenigen, die weiterhin mit diesem Wirkstoff behandelt werden, sollten gemeinsam mit dem Arzt besprechen, was regelmäßig zu kontrollieren ist. Es kommt darauf an, erste Anzeichen von Lungenkrebs, Lungenembolie, Venenthrombose oder Herzinfarkte zu erkennen. Auch sollte regelmäßig eine Krebsvorsorge durchgeführt werden. Alles, was bisher bekannt geworden ist, verunsichert vermutlich nicht nur Patienten. Mögliche schwerwiegende bis tödliche Folgen gehen über das hinaus, was von anderen Präparaten gegen chronisch-entzündliche Gelenkerkrankungen bekannt ist. Es ist vermutlich überwiegend die typische Zielgruppe des Wirkstoffs, die jetzt darauf verzichten soll. Es ist eher unwahrscheinlich, aber nicht völlig ausgeschlossen, dass in Zukunft weitere Risikogruppen bekannt werden. Unwahrscheinlich, weil das Präparat Xeljanz in den USA seit 2012, in der Schweiz seit 2013 und in der EU seit 2017 zugelassen ist. Möglich, weil es bei jedem Medikament Langzeitwirkungen geben kann, die sich erst nach sehr langer Zeit zeigen. Tipps zum Weiterlesen EMA startet Sicherheits-Review zu Januskinase-Hemmern (Pharmazeutische Zeitung, Februar 2022) FDA: Xeljanz (Tofacitinib): Erhöhtes Risiko für schwerwiegende kardiale Ereignisse sowie Tumore (Arzneimittelkommission der Deutschen Apotheken (AMK) Tofacitinib: Nutzen-Schaden-Verhältnis sorgsam abwägen! Deutsche Apotheker Zeitung (DAZ) Bei Xeljanz auf die Lunge achten Xeljanz – was ist das und wie wird es angewendet-
- arznei-telegramm
- Herz-Kreislauf-Erkrankungen
-
(und 2 mehr)
Markiert mit:
-
Wer nach dem Eincremen oder Einnehmen eines Medikamentes eine Nebenwirkung verspürt, kann jetzt seine Beschwerden bei den Behörden loswerden: Die haben ein Meldeportal für Verdachtsfälle von Nebenwirkungen in Netz gestellt. Den Arztbesuch sollte das aber nicht ersetzen. Im Prinzip klingt es logisch: Je mehr und besser der Verdacht einer Nebenwirkung an Behörden gemeldet wird, desto schneller können die auf häufige Beschwerden aufmerksam werden. So könnten Nebenwirkungen gefunden werden, die vielleicht während einer Studie nicht so oft aufgetreten sind oder die erst bei längerem Gebrauch eines Arzneimittels auftreten. Wenn Patienten ihren Ärzten von Nebenwirkungen berichten, sollten die sie je nach Schwere weitergeben. Seit einigen Jahren können Patienten das aber auch selbst tun. Doch das Formular dafür auf der Internetseite war bislang ziemlich krude und nicht leicht zu bedienen. Seit Ende September 2018 ist eine modernisierte Version der Internetseite für die Meldung online. Unter nebenwirkungen.pei.de kann jeder den zuständigen Arzneimittelbehörden noch einfacher Nebenwirkungen melden. Neu ist das klar strukturierte, barrierefreie Formular, das allgemeinverständlich durch den Vorgang leitet. Wer etwas meldet, muss nicht wissen, welche Behörde für das betreffende Arzneimittel zuständig ist. Und: Jeder kann anonym bleiben. Am Ende der Prozedur gibt es lediglich eine Bearbeitungsnummer. Die Meldungen werden an die "Europäische Datenbank gemeldeter Verdachtsfälle von Arzneimittelnebenwirkungen" weitergeleitet. Wer eine andere Sprache der EU besser beherrscht als Deutsch, kann diese EU-Datenbank nutzen, um seine Erfahrung mit einem Medikament mitzuteilen. Sie zeigt auch die europaweit gemeldeten Verdachtsfälle von Arzneimittelnebenwirkungen an. Hinter der Internetseite stehen das Bundesinstitut für Arzneimittel und Medizinprodukte (BfArM) und das Paul-Ehrlich-Institut. Die dortigen Wissenschaftler werten aus, was die Betroffenen eintragen. Bislang nicht oder wenig bekannte Nebenwirkungen sollen so schneller aufgespürt werden – auch, damit bei Bedarf schneller reagiert werden kann, wenn sich bei einem Medikament gehäuft Nebenwirkungen zeigen.
-
Wer mit dem Wirkstoff Secukinumab (Cosentyx) behandelt wird, sollte bei Problemen mit den Ohren nicht nur zum Hals- / Nasen- / Ohrenarzt gehen, sondern auch mit dem Hautarzt darüber sprechen. Ohreninfekte gehören zu den gelegentlich vorkommenden Nebenwirkungen dieses Biologikums. Das betrifft zwar sehr wenige Secukinumab-Patienten. Aber nicht jeder führt Ohrenbeschwerden direkt auf das Psoriasis-Medikament zurück. Das kritische arznei-telegramm (a-t) weist in der Ausgabe 6 / 2018 auf diesen Zusammenhang hin. Die Welt-Gesundheits-Organisation (WHO) habe 24.729 Verdachtsberichte über Nebenwirkungen bei Secukinumab bekommen. Davon seien 101 Ohr-Infektionen gewesen (0,4 Prozent), 11 Mittelohrentzündungen, 9 Gehörgangsentzündungen und 5 Trommelfell-Perforationen. In klinischen Studien wären Ohren-Infektionen bei 300 mg-Dosierungen häufiger vorgekommen, als bei 150 mg. Mit der höheren Dosis werden Patienten mit Plaque Psoriasis behandelt. Die niedrigere Dosis erhält man bei Psoriasis Arthritis (PsA). Das a-t berichtet von einem (!) besonders krassen Fall: Die PsA-Patienten erlitt durch Secukinumab letztendlich einen Innenohrschaden mit einseitiger Schwerhörigkeit und Gleichgewichtsstörungen. Auch wenn es extrem selten vorkommt: Wer während der Behandlung mit Secukinumab (Cosentyx®) Probleme mit den Ohren hat, sollte bei den ersten Anzeichen mit dem Dermatologen darüber reden. In Zusammenarbeit mit dem HNO-Arzt kann dann entschieden werden, ob das Medikament weiter genommen werden sollte.
-
- Cosentyx Erfahrungen
- Medikamente
-
(und 2 mehr)
Markiert mit:
-

Biologika können Darmerkrankungen aus der Reserve locken
Rolf Blaga erstellte ein Artikel in Medikamente
Wer mit Biologika wie Cosentyx, Taltz oder Kyntheum behandelt wird, sollte abklären, ob er eine chronisch entzündliche Darm-Erkrankung (CED) haben könnte. Die Arzneimittelkommission der deutschen Ärzteschaft warnt: Es bestehe der Verdacht, dass diese Biologika für schwere Darmentzündungen verantwortlich sind oder bisher unentdeckte Darmentzündungen verschlimmern. Typische Symptome sind ständig wiederkehrende Bauchschmerzen oder Durchfälle. Wichtig: Wer mit einem der Medikamente behandelt wird, muss nicht panisch werden. Nur sehr wenige sind betroffen – nach Angaben der AKdÄ weniger als 1 Prozent. Darmprobleme abchecken Die Arzneimittelkommission (AKdÄ) führt seit längerem eine Datenbank, in die Patienten und Ärzte alle beobachteten Nebenwirkungen eintragen können. Dort seien Fälle gemeldet worden, bei denen sich unter Cosentyx (Secukinumab) eine bisher unauffällige verlaufende CED akut verschlechtert hat, schreibt die AkdÄ. Andere Meldungen würden vermuten lassen, dass durch den Wirkstoff bei vorher gesunden Patienten eine CED ausgelöst wurde. Da die Biologika Taltz (Ixekizumab) und Kyntheum (Brodalumab) ebenfalls am IL-17 ansetzen, seien ähnliche Folgen zu erwarten. Deshalb sollten diese Patienten nach einer CED-Vorerkrankung gefragt werden. Nur bei Kyntheum wird schon jetzt ein „aktiver“ Morbus Crohn abgeklärt. Das Medikament darf dann nicht gegeben werden. Die AKdÄ empfiehlt außerdem, diese Patienten regelmäßig danach zu fragen, ob verdächtige, länger anhaltende Darmprobleme aufgetreten sind. IL-17-Blockade fördert Darmentzündungen Die genannten Biologika sind Antikörper, die auf die Zytokinfamilie Interleukin-17 [1] zielen. Sie verhindern, dass deren entzündungsfördernde Signale an das Immunsystem weitergeleitet werden. Aber ein Botenstoff kann mehrere Funktionen haben. So wird beim Fehlen des IL-17 gleichzeitig die Barrierefunktion der Darm-Schleimhaut geschwächt. Das aber könne dort zu verstärkten Entzündungsreaktionen führen, schreibt die AKdÄ. Langfristig könne sich dadurch eine CED entwickeln. Die Kommission weist aber darauf hin, dass diese Zusammenhänge nicht endgültig bewiesen seien. Dazu würden bisher zu wenig Daten vorliegen. Sie seien aber „biologisch plausibel“, wären schon bei Mäusen nachgewiesen und würden durch Fallberichte aus Kliniken und ihrer Datenbank bestätigt. CED als Psoriasis-Begleiterkrankung Eine chronisch entzündliche Darm-Erkrankung gehört zu den typischen Begleiterkrankungen („Komorbiditäten“) der Schuppenflechte. D.h. Menschen mit Psoriasis haben sowieso ein höheres Risiko, daran zu erkranken als die Normalbevölkerung. Professor Jörg Prinz berichtete, dass 9,6 bis 11 Prozent der Psoriatiker gleichzeitig an Morbus Crohn leiden. Vom Colitis ulceros seien 5,7 Prozent der Menschen mit Schuppenflechte betroffen [2]. Je schwerer die Psoriasis ist, desto höher ist das Risiko, zusätzlich an einer CED zu erkranken schreibt die AKdÄ. Da Biologika meist bei schwer Betroffenen eingesetzt werden, seien diese Patienten von Anfang an gefährdeter. Wenn dann zusätzlich das Medikament Darmentzündungen fördert, steigt das Risiko einer CED. Kommentar Die Zahl der möglichen Fälle wird von der AKdÄ als unter 1 Prozent genannt. Sie kann aber nur geschätzt sein, weil es zu wenig Daten gibt. Wenn die Zahl zutrifft, gehören die chronisch entzündlichen Darmerkrankungen zu den „gelegentlich“ auftretenden Nebenwirkungen. Das ist nicht „häufig“ oder „sehr häufig“, aber auch nicht „selten“ oder „sehr selten“. Patienten, die mit dieser Wirkstoffgruppe behandelt werden, sollten aktiv werden, wenn sie regelmäßig Darmprobleme haben. Je früher eine CED erkannt wird, desto besser ist sie zu behandeln. Im von der AKdÄ geschilderten Fall wurde der Patient auf Humira (Adalimumab) umgestellt. Unverständlich ist, weshalb diese Warnung nicht (auch) von den weltweit geführten Psoriasis-Registern gekommen ist. Gerade die sind dafür eingerichtet worden, vor allem bisher unentdeckte Nebenwirkungen durch regelmäßige Befragungen festzustellen. Beim deutschen Register PsoBest steht die Frage nach neu aufgetretenen Nebenwirkungen in der Check-Liste des Arztes bzw. seiner Assistentin. Der Patient wird lediglich mündlich danach gefragt. Es ist kaum vorstellbar, dass chronisch entzündliche Darmerkrankungen in den Registern nur deshalb nicht aufgefallen sind, weil „vergessen“ wurde, nach neuen Nebenwirkungen zu fragen. Entweder irrt sich die AKdÄ mit ihrer Einschätzung und es handelt sich um sehr seltene Einzelfälle. Dem widerspricht aber ihre Einschätzung, dass es einen „plausiblen Zusammenhang“ zwischen blockiertem IL-17 und dem Auftreten einer Darmentzündung gibt – an Mäusen bewiesen, an Menschen in Fällen dokumentiert. Oder aber gemeldete Nebenwirkungen werden von den Psoriasis-Registern grundsätzlich anders ausgewertet. So dass zum Beispiel sehr seltene Fälle nicht publiziert werden. Zur kritischen Betrachtung der Arbeit der Psoriasis-Register gehört die Tatsache, dass sie alle "Interessenkonflikte" haben. Sie können ihre Arbeit nur durchführen, weil sie direkt oder indirekt von großen Pharmafirmen mitfinanziert werden. Das hat damit zu tun, dass die Hersteller von Biologika verpflichtet wurden, nach Zulassung die langfristige Wirkung ihrer Präparate zu beobachten. Es ist aber nicht vorgesehen, das von finanziell unabhängigen Einrichtungen dokumentieren zu lassen – also werden unter anderem die Hersteller zur Kasse gebeten. Von pharma-gesponserten Arzneimittel-Studien weiß man, dass deren Ergebnisse durch diese Auftragsforschung verzerrt sind. Damit man bei den Ergebnissen der Psoriasis-Register nicht den gleichen Effekt befürchten muss, sollten sie deutlich machen, wie sie die Unabhängigkeit ihrer Arbeit absichern. Firmen selbst warnen Ärzte mit „Rote-Hand-Briefen“ vor neu erkannten Arzneimittel-Risiken. Aber erst dann, wenn die Zusammenhänge wissenschaftlich bewiesen sind. Eine frühzeitige Warnung, wie sie die AKdÄ ausgesprochen hat, ist eher selten. Als betroffener Patient erwartet man, dass selbst bei Verdachtsfällen vorsorglich auf mögliche Nebenwirkungs-Risiken hingewiesen wird. Selbst auf die Gefahr hin, dass manche Menschen bei neu entdeckten Arzneimittel-Nebenwirkungen schnell panisch reagieren. Jeder kann für sich entscheiden: Wie groß ist das Risiko? Wie stark sind die Nebenwirkungen im Verhältnis zur Besserung der Schuppenflechte? Und wie gut kann die moderne Medizin mit diesen Nebenwirkungen umgehen? Quelle: "Induktion und/oder Demaskierung von chronisch-entzündlichen Darmerkrankungen unter Secukinumab (Cosentyx®)", Deutsches Ärzteblatt | Jg. 115 | Heft 14 | 6. April 2018 [1] Sie besteht aus fünf verschiedenen Botenstoffen: IL-17A bis IL-17F. Die veranlassen, dass verstärkt Hautzellen (Keratinozyten) gebildet und Entzündungen ausgelöst werden. Das Signal dazu wird aber nur weitergeleitet, wenn der Botenstoff an einen Rezeptor andockt. IL-17 passen nur in IL-17-Rezeptoren, wie ein Schlüssel in ein Schloss. Während Secukinumab und Ixekizumab verhindern, dass sich überhaupt IL 17A bilden, blockiert Brodalumab die IL-17-Rezeptoren. IL-17A und weitere aus der IL-17-Familie finden keine freien Rezeptoren. Dadurch werden ihre Botschaften nicht weitergeleitet. [2] „Ursachen der Psoriasis“, Vortrag am 15. September 2017 in Bad Reichenhall, Patientenveranstaltung der PSOAG Tipp zum Weiterlesen Bei manchen Biologika können Hefepilze zum Problem werden (Pharmazeutische Zeitung, 11.01.2022) Einige Biologika können dafür sorgen, dass der Körper der Hefepilze nicht mehr Herr wird. Das sollten alle wissen haben, die diese Biologika anwenden. Nicht in Panik verfallen, aber eben im Hinterkopf haben. In diesem Artikel heißt es: Um das in die gängigen Medikamentennamen zu übersetzen: IL-17-Hemmer sind zum Beispiel Cosentyx, Taltz, Kyntheum und Bimzelx. Ein IL-12/23-Hemmer ist zum Beispiel Stelara. Tremfya, Ilumetri und Skyrizi hemmen "nur" IL-23.- 2 Kommentare
-
- Brodalumab
- Colitis ulcerosa
- (und 7 mehr)
-
Sisa ist eigentlich immer gut drauf - eigentlich. Aber: Sie hat Schmerzen. Sie sucht Gleichgesinnte zum Reden. Der Erfahrungsbericht einer Betroffenen. Ich habe seit meinem 16. Lebensjahr Schuppenflechte. Vor Jahren (nach der Geburt meines 2. Kindes) hat man bei mir Psoriasis-Arthritis in den Kreuzdarmbeingelenken festgestellt. Seitdem habe ich schon alles mögliche ausprobiert. Rheumamittel, die überhaupt nicht angeschlagen haben. Dann zum Schluss MTX. Einmal die Woche bekam ich 15 mg gespritzt. Ging fast 1 Jahr gut. Dann bekam ich aufgrund des MTX eine CMV-Infektion mit Begleit-Hepatitis. Meine Blutwerte waren im Keller und ich war sehr stark immunsuppremiert. Lag lange Zeit im Krankenhaus. Dann bekam ich eine Harnwegsinfektion nach der nächsten, Fieberschübe, sehr stark vergrößerte Milz, hohe Leberwerte, etc. Das MTX musste abgesetzt werden. Dann gingen die Schübe der Arthritis wieder los. Schmerzen ohne Ende. Habe mich irgendwie mit Schmerzmittel über Wasser gehalten. Tramadol habe ich jetzt zum Schluss genommen, musste ich aber immer erbrechen, was auch ganz toll war. Ja, ich bin im Moment sehr frustriert. War heute beim Rheumatologen. Er hat mir gesagt, dass meine Knochen schon sehr stark zerstört wären. Er gab mir eine Cortison-Spritze, wir wollen es mit MTX auch wieder versuchen. Die Cortison-Spritze hat bei mir komischerweise gerade das Gegenteil bewirkt. Ich habe Schmerzen ohne Ende und kann kaum laufen, geschweige denn sitzen oder liegen. Ich habe das Gefühl, dass im Moment alles schief läuft in meinem Leben, und ich wäre sehr dankbar, mit jemandem Gleichgesinnten reden zu können. Ich bin eigentlich ein Optimist, habe sehr viel Humor und bin immer gut drauf. Die Menschen in meiner Umgebung wissen gar net, wie schlecht mirs manchmal geht. Ich versuche einfach, das Beste daraus zu machen und mit dieser Krankheit zu leben. Gruß Sisa (Mai 2003)
-
- Erfahrungsberichte
- Nebenwirkungen
-
(und 1 mehr)
Markiert mit:
-

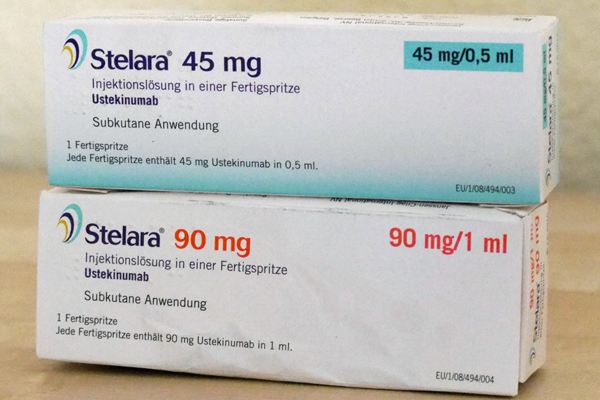
Warnung vor seltener Nebenwirkung bei Stelara (Ustekinumab)
Rolf Blaga erstellte ein Artikel in Ustekinumab
Am 21. November 2014 hat der Hersteller von Stelara einen so genannten „Rote-Hand-Brief“ für die Ärzte herausgegeben. Während der Behandlung mit dem Biologikum kann in seltenen (!) Fällen eine exfoliative Dermatitis (Erythrodermie) auftreten. Auch eine nicht entzündliche Exfoliation der Haut wurde gelegentlich bei Psoriasis-Patienten während der Ustekinumab-Behandlung beobachtet. Bei einer exfoliativen Dermatitis rötet sich die Haut auf mehr als 90 Prozent der Oberfläche, sie "pellt" sich ab. Aber: Auch die Psoriasis an sich kann plötzlich "explodieren" – sich über den ganzen Körper ausbreiten und zu einer Erythrodermie werden. Beides äußert sich als schwere, großflächige Entzündung auf der Haut. Das Problem: Die Symptome sind äußerlich nicht zu unterscheiden. Bei ersten Anzeichen einer großflächiger Entzündung und / oder einer großflächigen Pellung der Haut sollten Patienten sofort zum Arzt zu gehen und sich behandeln zu lassen – auch ohne Termin. Das Biologikum Ustekinumab kann bei mittelschwerer und schwerer Plaque-Psoriasis sowie bei einer aktiven Psoriasis arthritis verschrieben werden. In Deutschland ist es seit 2009 zugelassen. Jetzt wurde bekannt, dass in mehreren Fällen weltweit diese schwere Entzündung aufgetreten ist. Kurz nach der Ustekinumab-Injektion verschlechterte sich die Psoriasis plötzlich. Die Haut am gesamten Körper war stark gerötet und brannte. Die Entzündung war oft mit Fieber verbunden. Wenn das nicht möglichst frühzeitig mit Kortison behandelt wird, kann es zu Infektionen, Nährstoffverlusten und Flüssigkeitsmangel kommen. Die exfoliative Dermatitis ist eine ernsthafte Erkrankung, die jedoch relativ selten auftritt. Einige dieser Stelara®-Patienten mussten im Krankenhaus behandelt werden. Der Hersteller Janssen-Cilag gibt an, bei Stelara® sei das Risiko „selten“ – das heißt, 0,01 Prozent bis maximal 0,1 Prozent der Patienten müssten damit rechnen. Die nicht entzündliche Exfoliation der Haut käme dagegen schon „gelegentlich“ vor – das heißt in 0,1 Prozent bis höchstens 1 Prozent der Fälle. Alle uns bekannten Nebenwirkungen finden sich im Artikel "Stelara – was ist das und wie wird es angewendet?" Kommentar Alle Biologika sind Medikamente für ansonsten schwer therapierbare Fälle. Aber es sind, wie auch bei ähnlich stark wirksamen Medikamenten gegen andere Krankheiten, schwere Nebenwirkungen möglich. Für Deutschland hat Professor Kristian Reich das Register PsoBest ausgewertet. Es wurde ermittelt, wie sich Psoriasis-Medikamente in ihren Nebenwirkungen unterscheiden. Die Daten aller registrierten Patienten wurden verglichen. Das Ergebnis ist für Ärzte wie für die große Mehrheit der Patienten beruhigend: Es gibt keine auffälligen Unterschiede zwischen den konventionellen Medikamenten (Fumarsäureester, Methotrexat, Ciclosporin) und den Biologika. Alle schwerwiegenden Ereignisse lagen unter 1 Prozent. In den USA, aber auch in den Zulassungsstudien waren schwere Nebenwirkungen häufiger. Nur bei den Infekten lagen die Biologika etwas höher als die anderen Medikamente. Krebs als seltene Nebenwirkung war bei allen innerlichen Medikamenten möglich, bei den Biologika nur Hautkrebs. Natürlich möchte niemand zu den wenigen gehören, die eine schwere Nebenwirkung bekommen. Man muss offen sagen, dass das nicht vorhersehbar ist. Patient und Arzt können nur sehr aufmerksam die Symptome beobachten und diszipliniert die vorgeschriebenen Blutuntersuchungs-Termine einhalten. Im Endeffekt muss jeder für sich selbst entscheiden, ob er sich auf ein entsprechend starkes Medikament einlässt, das wirken kann oder nicht und das schwere Nebenwirkungen haben kann.- 13 Kommentare
-
- Biologika
- Nebenwirkungen
-
(und 1 mehr)
Markiert mit:
-

Allergie-Medikament macht Fumaderm nicht verträglicher
Claudia Liebram erstellte ein Artikel in Dimethylfumarat
Das Medikament Fumaderm hilft unbestritten vielen Menschen mit Schuppenflechte. Doch die Nebenwirkungen des Haupt-Wirkstoffs Dimethylfumarat sind gefürchtet: Da wird die Haut plötzlich heiß und rot – oder der Darm meldet sich vehement zu Wort. Milch oder Joghurt, zum richtigen Zeitpunkt "eingenommen", sind einige der Strategien, die Patienten entwickelt haben, um das Medikament für sich erträglicher zu machen. Weitere Tipps sind sicherlich bei jedem, der sich mit den Nebenwirkungen herumplagt, willkommen. Klar ist nun: Cetirizin hilft da nicht. Der Wirkstoff wird für gewöhnlich gegen Allergien eingesetzt. Niederländische Forscher um Deepak Balak teilten für eine Studie 50 Anwender von Dimethylfumarat in zwei Gruppen ein. Die eine nahm zuätzlich zum Medikament 10 Milligramm Cetirizin ein. Die andere bekam ein Placebo. Nach drei Monaten stand fest: Die Zahl der Nebenwirkungen unterschied sich bei beiden Gruppen nicht deutlich. Die holändischen Wissenschaftler gehen davon aus, dass 30 bis 40 Prozent der Anwender von Dimethylfumarat die Behandlung wegen der Nebenwirkungen abbrechen. Die Ergebnisse der Studie erschienen im "British Journal of Dermatology". "Geheimtipps", wie die Nebenwirkungen gelindert werden können, findest du immer wieder in unserem Forum. -

Fumarsäure-Ester-Präparate können Nieren schädigen
Rolf Blaga erstellte ein Artikel in Dimethylfumarat
Die Arzneimittelkommission der Deutschen Ärzteschaft (AKdÄ) hat im Juni 2014 darauf hingewiesen1, dass als Nebenwirkung von Fumaderm und Tecfidera Einzelfälle akuten Nierenversagens aufgetreten sind. Patienten sollten sich unbedingt an die empfohlenen Untersuchungstermine für die Laborwerte halten. Wer – neben den typischen Magen-Darm-Problemen – zusätzlich Fieber bekommt, sollte damit sofort zum Arzt gehen. Der wird dann die Retentionswerte bestimmen lassen. Damit kann er einschätzen, ob es Nierenprobleme gibt. Ein akutes Nierenversagen („akute Niereninsuffizienz“) ist ein schwerwiegendes Ereignis. Patienten, die mit einem Fumarsäure-Präparat behandelt werden, müssen trotzdem nicht in Panik geraten. In den beschriebenen Einzelfällen (!!!) hat sich die Nierenfunktion wieder normalisiert, nachdem das Präparat abgesetzt wurde. In der Datenbank für Unerwünschte Arzneimittelwirkungen, so das AKdÄ, würde Fumaderm in 18 Fällen mit Veränderungen der Nierenfunktion in Verbindung gebracht, darunter auch solche mit akutem Nierenversagen. Das sind angesichts der mehr als 200.000 Patientenjahre2 extrem selten vorkommende Nebenwirkungen. In der Fachinformation von Fumaderm® heißt es zu Nierenversagen, die Häufigkeit sei „unbekannt“. Erhöhte Serum-Kreatinin-Werte, die darauf hinweisen, dass die Niere geschädigt sein könnte, treten danach bei Fumaderm nur "gelegentlich" auf – das heißt, bei 0,1 Prozent bis 1 Prozent der behandelten Patienten. Tecfidera (Wirkstoff: Dimethylfumarat) ist nur für die Behandlung der Multiplen Sklerose (MS) zugelassen. In absehbarer Zeit wird dieser Wirkstoff von anderen Herstellern auch für Psoriasis-Patienten angeboten werden. Bei diesem Wirkstoff gelten Eiweiße im Urin (Protein, Albumin) als „häufig“ (1 Prozent bis 10 Prozent der behandelten Patienten). Keton-Körper treten sogar "sehr häufig" (10 Prozent und mehr) auf. Beides können Anzeichen für Leber-Schädigungen sein. Die europäische Zulassungsbehörde EMA bewertet den Wirkstoff Dimethylfumarat grundsätzlich nicht als nierenschädigend. Einzelne Schädigungen der Nieren- oder Leber-Kanälchen (Tubuli) gelten jedoch als mögliches Risiko. Patienten, die Fumarsäure-Präparate nehmen, sollten Blutbild, Leberwerte und Nierenfunktion regelmäßig überprüfen lassen3. Langfristig geplante Untersuchungstermine vergisst man eher nicht, wenn sie im Kalender oder Terminplaner eingetragen sind. Die Leitlinie S 3 zur Therapie der Psoriasis vulgaris empfiehlt folgende Laborkontrollen: Blutbild (Erythrozyten, Leukozyten, Thrombozyten sowie Differenzialblutbild) Überprüfung der Leberwerte (Transaminasen, Gamma-GT) Serumkreatinin Urinstatus Wie oft sollen die Laborkontrollen passieren? Dazu empfiehlt die Leitlinie: vor der ersten Einnahme bis zum 4. Monat alle 4 Wochen danach alle 8 Wochen Deutsches Ärzteblatt, Jg. 111, Heft 25, 20.06.2014 Zahl des Herstellers Biogen-Idec: 200.000 Patientenjahre bedeutet z.B. vereinfacht, dass 20.000 Patienten zehn Jahre lang Fumaderm genommen haben. Der Hersteller empfiehlt für Fumaderm in der Fachinformation Laboruntersuchungen u. a. von Serum-Kreatinin sowie Protein im Urin und Harnsediment während der ersten vier Wochen alle zwei Wochen, danach alle vier Wochen. Bei Anstieg des Kreatinins über die Norm soll die Behandlung mit Fumaderm® abgebrochen werden. Neben der Überwachung der Nierenfunktion werden regelmäßige Kontrollen von Blutbild und Leberwerten empfohlen.-
- Fumaderm
- Fumaderm Nebenwirkungen
-
(und 4 mehr)
Markiert mit:
-
Blutdrucksenkende Medikamente, insbesondere Betablocker, stehen im Verdacht, eine Psoriasis auslösen zu können. Auch wird ihnen nachgesagt, sich möglicherweise negativ auf eine bereits bestehende Psoriasis auszuwirken. Inzwischen bringt eine Metaanalyse solch lang gehegten Annahmen stark ins Wanken. Die Forscher trugen Ergebnisse von Studien aus dem Zeitraum zwischen 1994 und 2005 zusammen. Dabei wurden Krankheitsverläufe und Begleitmedikationen von 36.702 Patienten analysiert, die erstmalig an Schuppenflechte erkrankt waren, und mit der gleichen Anzahl an Menschen gleichen Alters und Geschlechtes – aber ohne Hauterscheinungen - verglichen. Die große Überraschung: Die Wissenschaftler entdeckten keinen Zusammenhang zwischen dem Auftreten einer Psoriasis und der Einnahme von Betablockern. Auch die Einnahme von anderen blutdrucksenkenden Medikamenten hatte keinerlei Einfluss auf die Entstehung der Hautkrankheit. Das heißt: Die Patienten, die Betablocker einnahmen, entwickelten genauso häufig eine Psoriasis wie die Menschen der Kontrollgruppe. Ob die Blutdrucksenker eine bereits bestehende Psoriasis verschlechtern würden, konnte aus den Daten jedoch nicht entnommen werden. Etwa jeder dritte Patient beziehungsweise jede dritte Patientin zwischen 40 und 64 Jahren erkrankt in Deutschland an Bluthochdruck, ab dem 65. Lebensjahr ist es sogar die Hälfte aller Patienten. Medikamente der ersten Wahl sind nach wie vor Betablocker, die den Blutdruck senken und somit die Gefahr mindern sollen, einen Herzinfarkt oder Schlaganfall zu erleiden. Doch kein Medikament ohne Risiken und Nebenwirkungen. Bei Betablockern beziehen sich die Warnhinweise unter anderem auf Psoriasis. So sollte der gängige Betablocker Concor (Bisoprolol) beispielsweise bei „akuter oder früherer Psoriasis bzw. Psoriasis in der Familie“ nur „wenn unbedingt notwendig, eingenommen werden“. Allerdings weiß scheinbar niemand genau, weshalb Betablocker die Haut negativ beeinflussen könnten. Diskutiert werden Auswirkungen auf den Zellstoffwechsel der T-Zellen des Immunsystems, die an den entzündlichen Prozessen beteiligt sind. Andere vermuten einen Einfluss der Medikamente auf die Nebennierenrinde, wo normalerweise Glukokortikoidhormone gegen Entzündungsprozesse im Körper gebildet werden. Eine dritte Hypothese beruht auf einer Hemmung eines Botenstoffes namens zyklisches Adenosinmonophosphat (cAMP), der im Körper zahlreiche Prozesse steuert. Wissenschaftliche Beweise gibt es bisher jedoch zu keiner dieser Theorien. Derartige Warnhinweise beruhen mehr oder weniger auf Fallberichten, schreibt Professor Sebastian Harder vom Institut für klinische Pharmakologie der Universität Frankfurt in einer Stellungnahme, abgedruckt in der "Medical Tribune" vom Oktober 2004. Im Bezug auf die Anzahl der mit Betablockern behandelten Patienten trete ein Zusammenhang zwischen Betablocker Gabe und dem Auftreten beziehungsweise der Verschlechterung psoriatischer Hauterscheinungen nur selten auf. Dennoch hielt er noch vor acht Jahren die Zusammenhangswahrscheinlichkeit als ausreichend gesichert. „Nach der Meta-Analyse kann die Sache wohl etwas entspannter gesehen werden“, erklärt er heutzutage, obwohl es dennoch immer wieder aktuelle Fallberichte und Warnmeldungen gibt. „Ich denke, ein präventives Absetzen ist nicht angemessen, auch ist die Psoriasis keine Anwendungsbeschränkung für Betablocker“, so Harder. Wenn Betalocker ausschließlich zur Blutdrucksenkung verordnet würden und andere therapeutische Maßnahmen zur Verfügung stünden, könne man versuchen, einen beginnenden Schub durch Ausschleichen der Medikamente einzudämmen. Unverzichtbar sind Betablocker jedoch nach einem Infarkt, bei Vorhofflimmern oder Gefäßerweiterungen am Herzen. In diesen Fällen empfiehlt Harder, zunächst einen Wirkstoffwechsel auszuprobieren. Ähnlich sieht es Professor Kristian Reich, Gründungsmitglied des SCIderm (Scientific Research, Clinical Studies and Innovative Consulting) in Hamburg. „Bei den meisten Patienten sehe ich kein Problem“, sagt er. Sicher gäbe es manche Patienten, bei denen sich die Psoriasis unter Betablockern verschlechtert oder eine Psoriasis ausbricht. Ob dies aber tatsächlich an den Betablockern liege, sei nicht nachvollziehbar. Die Ergebnisse der Meta-Analyse aus dem Jahr 2008 bestätigen Reichs Ansicht. Allerdings haben sich diese neuen Erkenntnisse in der Praxis bis heute nicht ausgewirkt, sagt Reich. Seiner Meinung nach ist es das Wichtigste, die Psoriasis optimal zu behandeln – ob mit oder ohne Betablocker.
- 14 Kommentare
-
- Betablocker
- Bisoprolol
-
(und 3 mehr)
Markiert mit:
-
In der menschlichen Haut tickt eine innere Uhr. Die ist unter anderem dafür zuständig, wann im Laufe eines Tages dort repariert und regeneriert wird. Forscher der Berliner Uni-Klinik Charité und vom Hamburger Hautforschungszentrum haben Grundlagenforschung zu diesem Thema betrieben und erste Ergebnisse in der Fachzeitschrift „Proceedings of the Academy of Science“ veröffentlicht. Die Haut ist ein lebenswichtiges und vielseitiges Organ: Neben repräsentativen, kommunikativen und sensorischen Funktionen übernimmt sie die Abgrenzung des Körpers zur Umwelt. Sie bildet eine Barriere gegen Keime und hilft, die Bedingungen für andere wichtige Systeme des Körpers konstant zu halten. Das tut sie, obwohl auf sie sehr unterschiedliche Umweltbedingungen wie Frost, Hitze, Sonnenlicht und Nässe einstürmen – und das je nach Tageszeit ganz unterschiedlich. Die Forscherteams um Professor Achim Kramer vom Arbeitsbereich Chronobiologie an der Charité und Dr. Thomas Blatt vom Hamburger Hautforschungszentrum fanden heraus, wie sich die Haut diesen tageszeitabhängigen Bedingungen anpasst. Zellteilung gebremst Sie entnahmen jungen gesunden Probanden zu verschiedenen Zeitpunkten des Tages Hautzellen der obersten Hautschicht - sogenannte Keratinozyten. Eine Analyse sämtlicher Gene in den Keratinozyten ergab, dass wichtige Faktoren für die Regeneration und Reparatur der Hautzellen von der biologischen Uhr reguliert werden. Einer dieser Faktoren - das Krüppel-like-factor 9 („Klf9“) genannte Molekül - bremst die Zellteilung in den Keratinozyten. Drehten die Forscher den Regler für die Aktivität dieses Faktors herunter, wuchsen die Hautzellen in der Zellkulturschale schneller. Ein Ankurbeln der Aktivität von „Klf9“ sorgte für eine langsamere Zellteilung – und das ist der Punkt, an dem die Psoriasis ins Spiel kommt. Die ist geprägt davon, dass sich die Hautzellen zu schnell teilen. Beste Tageszeit für minimale Nebenwirkungen Bei den Untersuchungen zeigte sich, dass auch das Stresshormon Cortisol die Aktivität von „Klf9“ steuert und darüber seine medizinische Wirkung bei häufigen Hauterkrankungen wie der Schuppenflechte entfalten könnte. Die biologischen Uhr steuert das exakte Timing der verschiedenen Prozesse wie Zellteilung, Zelldifferenzierung und DNA-Reparatur in der Haut. Professor Kramers Prognose: „Wenn wir diese Prozesse noch besser verstehen, könnten wir Medikamente gezielt zu den Tageszeiten einsetzen, an denen sie am besten wirken und die wenigsten Nebenwirkungen haben.“ c Quelle: Florian Spörl, Thomas Blatt, Achim Kramer et al.: "Krüppel-like factor 9 is a circadian transcription factor in human epidermis that controls proliferation of keratinocytes". In: Proceedings of the Academy of Science (PNAS) 109 (03.07.2012)
-
- Chronobiologie
- Cortisol
-
(und 3 mehr)
Markiert mit:
-
Wer über Jahre eine chronische Erkrankung wie die Schuppenflechte mit sich herumschleppt, wird vermutlich irgendwann von Bekannten oder Verwandten auf dieses und jenes Wundermittel hingewiesen. Darunter dürfte ziemlich oft MMS sein. Vom „Miracle Mineral Supplement“ werden diverse Geschichten erzählt. Fast alle klingen wie Märchen. Das Bundesamt für Risikobewertung (BfR) holt die Verfechter in die Realität zurück: Es rät von der Einnahme ausdrücklich und dringend ab. Demnach wird MMS als Lösung in kleinen Flaschen angeboten. Oft wird ein weiteres Fläschchen dazu verkauft. Das enthält eine verdünnte Säure, die den Inhalt der ersten Flasche „aktivieren“ soll. Gemeldete Nebenwirkungen von MMS Dem BfR liegen Meldungen aus dem Ausland vor. Darin berichten MMS-Anwender von Bauchschmerzen Übelkeit Erbrechen Durchfall Blutdruckstörungen erheblichem Flüssigkeitsverlust Äußerlich in falscher Dosierung aufgetragen, kann MMS die Haut und Schleimhaut laut BfR reizen oder gar verätzen. Dabei muss nicht einmal der Anwender die Mischung falsch ansetzen – manchmal kann eine als gebrauchsfertig deklarierte Lösung ab „Werk“ falsch gemischt sein. In MMS steckt Natriumchlorit. Das starke Oxidationsmittel sollte nicht mit Natriumchlorid – landläufig Kochsalz genannt – verwechselt werden. Aus erst genanntem Natriumchlorit und der hinzugemixten Säure entsteht Chlordioxid – eine Säure, die stark reagiert. Das BfR schreibt, dass es sich bei MMS „nicht um eine sinnvolle Ergänzung der Ernährung mit Mineralstoffen handelt“. Gesundheitsbehörden anderer europäischer Länder sowie in Kanada und den USA raten ebenfalls von der Anwendung von MMS ab. Am 30. Mai 2014 veröffentlichte das Bundesinstitut für Arzneimittel und Medizinprodukte eine Warnung vor der Anwendung von Miracle Mineral Supplement (MMS). Gesundheitsämter der Bundesländer zogen nach – beispielsweise das von Mecklenburg-Vorpommern. Im maiLab war das Miracle Mineral Supplement auch Thema. Tipps zum Weiterlesen Was Behörden und Facebook (nicht) tun Mehr zum Thema MMS haben die Kollegen von Medwatch aufgeschrieben. Übersicht ansehen "Miracle Mineral Supplement (MMS): Erhebliche Gesundheitsgefahr" Zusammenfassung vom Verbraucherzentrale Bundesverband [lesen] MMS und Jim Humble – die Fakten Artikel lesen Werbung für MMS auseinandergenommen (Blog "Unser täglich Spam", 30.03.2014) Im Blog "Unser täglich Spam" geht es um – wen wundert es: Spam. Die blumigen, viel versprechenden Mails werden sozusagen seziert. Jetzt ist dem Autoren eine Spam-Mail zum Mineral MMS untergekommen – dem Mittel, das auch bei uns immer wieder mal durchs Forum geistert. Artikel lesen MMS ist giftige Chlorbleiche – na und? (Spiegel online, 04.03.2014) "Spiegel online" berichtet über das Mittel MMS und seine Anhänger. Letztere schlagen Warnungen in den Wind. Auf einer Esoterik-Messe huldigen sie lieber dem Erfinder Jim Humble. Artikel lesen
-
- Nahrungsergänzungsmittel
- Nebenwirkungen
-
(und 1 mehr)
Markiert mit:
-
Es gibt Medikamente, die zu Beschwerden oder ernsthaften Problemen mit den Augen führen können. Diese unerwünschte Arzneimittelwirkungen reichen von trockenen oder geröteten Augen bis hin - im Extremfall- zum Verlust des Augenlichts. Darauf verweist Dr. Bettina Wick-Urban in der Pharmazeutischen Zeitung vom 14.06.2012. Unter den von ihr aufgeführten Medikamenten gibt es einige, die typischerweise Patienten mit Schuppenflechte oder Psoriasis arthritis verwenden. Wer also Beschwerden oder Probleme mit den Augen hat, sollte nicht nur umgehend zum Augenarzt gehen, sondern auch die Arzneimittel mitnehmen, die er zur Zeit benutzt. Die Autorin hebt hervor, dass Nebenwirkungen im oder am Auge nicht nur von innerlichen, sondern auch von äußerlichen Wirkstoffen herrühren können. Das gelte zum Beispiel für Corticoide (Kortison), innerlich angewendet. Bei 25 Prozent der Anwender würde sich nach zwei Wochen der Augendruck erhöhen, so Wick-Urban. Bei einem Drittel von ihnen (8,5 Prozent) würde sich der Augendruck sogar gefährlich entwickeln. Bei ihnen könne der Sehnerv geschädigt werden, bis hin zum Verlust des Augenlichts. Eine Linseneintrübung (Katarakt) riskiere, wer über längere Zeit hohe Dosen Kortison einnimmt. Diese Schädigung gehe selten zurück, wenn das Medikament abgesetzt wird. Langfristig drohe, so Wick-Urban, der Verlust des Sehvermögens. Deshalb sollten Patienten, die über längere Zeit mit Kortison behandelt werden würden, alle drei bis sechs Monate zur Augenkontrolle gehen. Professor Matthias Augustin hatte 2010 darauf hingewiesen, dass bei Psoriasis am häufigsten Kortisonpräparate zum Einnehmen verschrieben werden – entgegen der offiziellen Therapieempfehlung für Hautärzte. Auch Wollwachs (Lanolin), das als Salbengrundlage dient, könne zu allergischen Reaktionen führen, so die Autorin. Sehr hilfreich in dem Artikel ist eine Tabelle, in der sie auflistet, welche Augenerkrankungen durch welche Wirkstoffe auftreten können. Für Psoriatiker interessant sind COX2-Hemmer (entzündungshemmende bei Psoriasis arthritis) Antihistaminika (gegen Juckreiz) Vitamin A (Neotigason) Ciclosporin und Glucokortikoide (Kortison) Auf der Liste der Medikamente, die „ins Auge gehen können“, stehen außerdem Anti-Baby-Pillen, Beta-Blocker, das Malariamittel Chloroquin und Blutgerinnungshemmer. Dr. Bettina Wick-Urban rät eindringlich, „verdächtige“ Medikamente beim ersten Anzeichen sofort abzusetzen. In einigen Fällen würde man sonst dauerhafte Schädigungen riskieren.
- 3 Kommentare
-
- Antihistaminika
- Augen
-
(und 3 mehr)
Markiert mit:
-
Im Laufe der Jahre wurde der Wirkstoff Adalimumab, der in Humira enthalten ist, mehreren Studien unterzogen – sowohl vor der Zulassung als auch danach. Wir schreiben hier eher protokollarisch wichtige Ergebnisse einiger Studien auf. Adept (zusammengesetzt aus: Adalimumab Effectiveness in Psoriastic Arthritis Trial) ADEPT war eine placebokontrollierte, doppelblinde Studie. Darin wurden die Wirksamkeit und Verträglichkeit von Humira bei 313 Erwachsenen mit mäßiger bis schwerer, aktiver Psoriasis arthritis untersucht. Bei ihnen hatten Entzündungshemmer ohne Kortison (nichtsteroidale Antiphlogistika) nicht geholfen. “Mitbringen” mussten sie drei oder mehr geschwollene Gelenke und drei oder mehr schmerzende Gelenke. Den Patienten wurde jede zweite Woche subkutan (unter die Haut) ein Scheinmedikament (Placebo) oder 40 mg Humira gespritzt. Nach 12 Wochen waren die Gelenkschmerzen und arthritischen Probleme bei 60 Prozent der Patienten um 20 Prozent besser. Nach 24 Wochen hatte fast ein Viertel der Patienten 70 Prozent weniger Schmerzen und Probleme. Ein weiterer gemessener Wert heißt mTSS. Damit wird die Knochenerosion (Abtragung) und die Verengung des Gelenkspalts beurteilt. Die Patienten mit Humira hatten nach 24 Wochen deutlich weniger Veränderungen in diesem Bereich. als die Patienten mit dem Scheinmedikament. 69 der Patienten in der Studie hatten eine Psoriasis, die mehr als drei Prozent der Körperoberfläche befallen hatte. 42 Prozent von ihnen wiesen nach 24 Wochen eine Verbesserung der Psoriasis-Erscheinungen um 90 Prozent (!) auf. Ein Drittel dieser Patienten hatte das gute Ergebnis schon nach 12 Wochen erreicht. Es bliebt bei ihnen bis zum Ende der Studie so. Kein einziger Patient mit dem Scheinmedikament erreichte diese sehr gute Verbesserung seiner Psoriasis nach 24 Wochen – was nun aber auch nicht weiter wundert. Nebenwirkungen Mehr als fünf Prozent der Patienten mit Humira bekamen unerwünschte oder schwere Nebenwirkungen zu spüren, zum Beispiel Infektionen der oberen Atemwege Nasopharyngitis (Entzündung des Nasenrachens; meist eine Entzündung der Rachenmandel) Reaktionen an der Einstichstelle Kopfschmerzen Hypertonie (Bluthochdruck) Generell wird Humira in Verbindung gebracht mit Nebenwirkungen wie Schwindelgefühl Infektionen der Harnwege Übelkeit Durchfall Halsschmerzen Herpes simplex Bauchschmerzen Ausschlag und Juckreiz Schmerzen an der Einstichstelle wurde von mehr als jedem zehnten Patienten berichtet. Believe Thema: Wirksamkeit von Adalimumab (1) beteiligte Patienten: 730 Patienten mit mittelschwerer bis schwerer Plaque-Psoriasis, bei denen zuvor mindestens zwei innerliche Therapien fehlgeschlagen oder aus anderen Gründen nicht durchführbar waren Durchführung: 16 Wochen lang Adalimumab entweder zusammen mit Vitamin-D3-/Kortison-Salbe oder mit einer Placebo-Creme Ergebnis: Verbesserung der Psoriasis-Symptome (PASI) um mindestens 75 Prozent bei 70 Prozent der Patienten Verbesserung der Psoriasis-Symptome (PASI) um mindestens 90 Prozent bei 50 Prozent der Patienten Außerdem festgestellt: Kombination mit Salben ohne anhaltenden zusätzlichen Effekt Champion Die Champion-Studie war eine wichtig für die Zulassung von Humira zur Behandlung der Plaque-Psoriasis. An der Champion-Studie waren 271 Patienten in acht europäischen Ländern und in Kanada beteiligt, die 16 Wochen lang mit Humira behandelt wurden. In dieser Studie wurde (erstmals) die Wirkung von Humira mit der des Standard-Medikaments MTX und einem Placebo verglichen. 17 Prozent von ihnen hatten hinterher keine Psoriasis-Anzeichen mehr, also eine Besserung um 100 Prozent. In der Gruppe, die MTX bekam, waren es 7 Prozent. Unter den Patienten, die ein Placebo bekamen, waren immer noch zwei Prozent. Eine Besserung um immer noch 75 Prozent erreichten 80 Prozent der Patienten. Mit MTX waren es 36 Prozent, mit Placebo 19 Prozent - was aber auch beachtlich ist. Reveal Die Reveal-Studie war ebenfalls wichtig für die Zulassung von Humira zur Behandlung der Plaque-Psoriasis. Sie erstreckte sich über 52 Wochen. Darin ging es um die Effizienz des Medikaments, aber auch um die Wirksamkeit. Hier gab es aber keinen Vergleich mit einem anderen Medikament. In den USA und Kanada nahmen 1.200 Patienten mit einer mittelschweren bis schweren Psoriasis an der Studie teil. Nach 16 Wochen erreichten 71 Prozent der Patienten mit Humira eine Besserung ihrer Schuppenflechte um 75 Prozent. 6,5 Prozent der Placebo-Bekommer kamen ebenfalls so weit. 20 Prozent der Humira-Patienten hatten nach der Behandlung keine Stellen mehr. Ein Prozent der Patienten, die "nur" ein Placebo bekamen, erlebten den gleichen Effekt. Ergebnis einer offenen Verlängerung der Studie: 86 Prozent der Patienten, deren PASI in der eigentlichen Studie um mindestens 75 Prozent besser geworden waren, hatten auch nach zwei Jahren noch ein genauso gutes oder sogar besseres Ergebnis. Daten aus einer Studie in Phase II Daten aus einer Studie in Phase II belegen eine Verbesserung der Krankheitsaktivität und Lebensqualität (2) Der Wirkstoff Adalimumab wirkt sehr gut und lange: Das Ergebnis einer Studie wurde Hautärzten in den USA während ihrer 63. Jahreskonferenz im Jahr 2005 vorgestellt. Die Studie in Phase II zeigte: Das Biologikum Adalimumab (Medikamentenname: Humira) zeigt im Einsatz bei der Schuppenflechte eine hohe Wirksamkeit und verbessert nachhaltig die Lebensqualität der Patienten. Genauer: Bei fast 70 Prozent der Patienten, die mit 40 Milligramm Adalimumab alle 14 Tage behandelt wurden, verbesserte sich die Krankheitsaktivität um mindestens 75 Prozent. Diese Verbesserung hielt über den 60-wöchigen Behandlungszeitraum - also deutlich länger als ein Jahr - an. Adalimumab (Humira) wird subkutan (unter die Haut) gespritzt. Mehr als ein Drittel der mit Adalimumab behandelten Patienten erreichten eine Verbesserung der Krankheitsaktivität um 90 Prozent. Das ist mehr als üblicherweise in klinischen Studien erwartet wird. Außerdem beurteilten Ärzte das Hautbild ihrer Probanden. Bei fast zwei Dritteln bescheinigten sie ein "klares" oder "nahezu klares" Hautbild. Auch die Lebensqualität der Patienten verbesserte sich im Rahmen der Studie, und das anhaltend: 34,3 Prozent schilderten auch nach einem Behandlungszeitraum von 60 Wochen, dass ihre Lebensqualität "überhaupt nicht" von der Erkrankung beeinträchtigt sei. Diese Ergebnisse belegen, dass eine Therapie mit 40 mg Adalimumab s.c. alle 14 Tage eine nachhaltige Verbesserung der klinischen Zeichen und Symptome der Psoriasis erreicht. Die Art und Häufigkeit der im Rahmen der Studie beobachteten unerwünschten Ereignisse waren mit den Sicherheitsdaten aus den vorausgegangenen Adalimumab-Studien bei rheumatoider Arthritis und Psoriasis Arthritis vergleichbar. Meta-Analysen Thema: Sicherheit von Adalimumab (1) beteiligte Patienten: 1800 Ergebnisse: Sterberate auch nach Langzeit-Therapie nicht erhöht Krebsrisiko nach Langzeit-Therapie niedriger als in der Gruppe gesunder Probanden Quellen: (1) Dr. Diamant Thaci, Uni-Klinik Frankfurt/Main, beim EADV-Kongress in Berlin, zitiert in "Mit TNF-Alpha-Blocker gegen schwere Psoriasis", Ärzte Zeitung, 23.10.2009 (2) Quelle: Pressemitteilung der Firma Abbott, 14. März 2005 - 63. Jahreskonferenz des amerikanischen Dermatologen-Verbandes (American Academy of Dermatology - ADD)
-
Interview mit Professor Joachim Mössner von der Universität Leipzig Zu den Nebenwirkungen von Rheumamitteln zählen Magen- und Darm-Beschwerden. Muss man diese Probleme ernst nehmen? Unbedingt. Denn die gängigen Schmerzmittel können zu lebensgefährlichen Magen-Darm-Blutungen führen! Sie hemmen die Synthese der Prostaglandine. Das sind Gewebshormone, die die Magen- und Darmschleimhäute schützen. Dadurch kann es zu Magen- und Zwölf-Fingerdarm-Geschwüren kommen, die Ursache für die Blutungen sind. Was sollte man tun, wenn man in Verbindung mit Schmerzmitteln Bauchschmerzen bekommt? Unverzüglich einen Arzt aufsuchen! Aber: es kann auch ohne jegliche Vorwarnung zu schweren Blutungen kommen! Deshalb sollten Risikopatienten vor der Einnahme von Schmerzmitteln mit ihrem Arzt über das Problem reden und sich regelmäßig untersuchen lassen! Wer ist in diesem Zusammenhang ein Risikopatient? Das sind erst einmal alle Patienten, die in ihrem Leben bereits Magen-Darm-Beschwerden hatten, Patienten mit Blutverdünnungsmedikamenten und generell ältere Patienten. Oft haben aber die Patienten keine Alternative. Gerade Rheumaschmerzen können ja ganz erheblich sein ... Deshalb sollten sich die Patienten mit ihrem Arzt beraten. Es gibt z.B. Protonenpumpenblocker, die die Magensäure hemmen, und Schmerzmittel mit einem niedrigerem Risiko für die Entstehung von Magen-Darm-Geschwüren. Diese sind aber wesentlich teurer als die üblichen Medikamente. Was kann man tun, wenn es bereits zu einer Schädigung der Schleimhäute des Magens oder des Darms oder gar zu Blutungen gekommen ist? Sollten Schmerzmittel die Ursache sein, wird man hier ansetzen und versuchen, die bereits geschilderte Abhilfe zu schaffen. Generell helfen säurehemmende Medikamente. Wenn es sich um blutende Geschwüre handelt, können die Blutungen mit Hilfe eines endoskopischen Eingriffes gestoppt werden. Das gelingt aber nicht immer! Wenn der Patient zu spät kommt oder wenn Komplikationen nicht beherrscht werden können, nehmen diese Blutungen einen tödlichen Verlauf! Deshalb möchte ich generell vor der unkritischen Einnahme von Schmerzmitteln warnen! Wer z.B. Aspirin über einen längeren Zeitraum ohne ärztliche Indikation und Kontrolle einnimmt, muss damit rechnen, dass es zu den geschilderten Problemen kommen kann. Mehr zum Thema: Gastro-Liga e.V.
-
- Nebenwirkungen
- Rheuma
-
(und 2 mehr)
Markiert mit:
-

Hochdosiertes Vitamin D und langfristige Gesundheitsbeeinträchtigung
Burg erstellte einem Thema in Am Rande bemerkt
Ein umfangreicher und selbstkritischer Bericht (mit vielen Quellen), den ich für Interessierte nur empfehlen kann. BfR, Bundesinstitut für Risikobewertung, 7.12.2023 Hochdosierte Nahrungsergänzungsmittel mit Vitamin D können langfristig die Gesundheit beeinträchtigen. Auch ein Nutzen durch die Kombination derartiger Präparate mit Vitamin K ist nicht belegt. unter Ergebnisse, Zitat: "Darüber hinaus wurde in klinischen Studien bei älteren Frauen nach einer langfristigen Vitamin-D-Supplementierung von 4000 IE (100 µg) oder mehr pro Tag im Vergleich zu geringeren Vitamin-D-Gaben dosisabhängig eine stärkere Verringerung der Knochendichte (die untersuchten Männer waren nicht betroffen) sowie eine erhöhte Rate an Stürzen beobachtet. Ferner führte bei Personen mit Herzerkrankungen die Gabe von 4000 IE (100 µg) pro Tag über drei Jahre zu einer Verschlechterung der Herzfunktion. Auch wurde nach der Einnahme von 4000 IE (100 µg) Vitamin D pro Tag im Vergleich zu geringeren Dosen oder Placebo ein leicht vermehrtes Auftreten von Hypercalcämien beobachtet, d. h. erhöhte Calcium-Serum-Gehalte. Im Falle einer andauernden Hypercalcämie kann diese zu Nierensteinen, Nierenverkalkungen und letztendlich zu einer Abnahme der Nierenfunktion führen." LG Burg- 63 Antworten
-
- 1
-

-
- Herzerkrankung
- Hypercalcämie
- (und 5 mehr)
-
Ilumetri Nebenwirkungen? Osteopenie/Osteoporose, Knochen(marks)veränderungen?
sapunkaa99 erstellte einem Thema in Ilumetri
Hallo Ihr Lieben, nach längerem Suchen, und fast keinem Fund, außer einige akademische Texte über IL-23 dachte ich mir ich stelle hier mal meine Frage offen. Es hat sich herausgestellt, dass ich seitdem ich Ilumetri nehme (seit Mai 2022), ich Probleme an den Knochen habe -- je nach MRT und Diagnose von verschiedenen Ärzten eine Osteopenie/intransiente Osteoporose. Alle Fragen mich nach dem Medikament, mein Hausarzt befürchtet, dass dies eine Nebenwirkung seien könnte, darüber finde ich aber nichts online. Der nächste Schritt ist zu einem Tumororthopäden nächste Woche zu gehen, der es hoffentlich besser weiß. Mein Blutbild ist vollkommen normal und gesund. Nun meine Frage, hatte irgend jemand von euch nach mehr-monatiger Einnahme von Ilumetri (oder anderen IL-23 biologica, oder allgemein anderer Biologica) Veränderungen an den Knochen? Wie Knochenmarksödeme, Blutbildung, oder Knochenschwund -- was es ganz genau ist, kann man laut dem MRT nicht 100-prozentig sagen. Bei meinem googeln habe ich einige Journalartikel gefunden, die eine IL-23 Deffizienz mit einer niedrigeren Knochenmasse in Verbindungen bringen -- mein Laienkopf kann dazu natürlich nichts genaues sagen (https://www.ncbi.nlm.nih.gov/pmc/articles/PMC8119722/). Interessant ist trotzdem, wie beim Ilumetri Beipackzettel allerdings nur "nicht so schlimme" Nebenwirkungen beschrieben werden die "Sehr häufig" und "Häufig" vorkommen -- und anscheinend (noch) keine "seltene" oder "sehr seltene" Nebenwirkungen erkennbar sind/publik sind. Hat jemand Erfahrung mit anderen Nebenwirkungen bei Ilumetri gemacht? Hatten diese etwas mit den Knochen zu tun? Ich danke euch im Voraus! LG- 4 Antworten
-
- Biologika
- Ilumetri Nebenwirkungen
-
(und 1 mehr)
Markiert mit:
-
Moin zusammen, Ich wollte einmal Erfahrungen von anderen einholen zur Verträglichkeit von Biologika. Ich verwende seit einigen Jahren diese selbst mit großem Erfolg. Nach Cosentyx, Talz und 1-2 anderen bin ich derzeit bei Skyrizi angelangt, weil ich das noch mit am besten vertrage. Die Sache ist die: ich bin mir ziemlich sicher, dass ich seit deren Anwendung am ganzen Körper immer wieder Knoten unter der Haut feststelle. Vor allem am Anfang mit Cosentyx war es am schlimmsten, vereinzelt so groß wie ein 1 oder 2 Euro Stück. Mit der Zeit wurden sie kleiner und seltener, aber blieben nie aus. Auch verschwinden sie nie wieder ganz sondern bleiben als kleiner Knubbel zurück, die man spürt, wenn man weiß wo sie waren. Können das andere bestätigen? Ist euch das bei euch auch aufgefallen? Wenn ich manchen Ärzten davon erzähle, dann schauen die mich nur verdutzt an, als würde ich mir das ausdenken. Das frustriert, deshalb meine Frage in die Runde.
-
Welche Medikamente sollte ein Psoriatiker meiden?
Schuppimami erstellte einem Thema in Schuppenflechte-Forum
Hallo! Möchte mich hiermit wieder mal für die vielen wertvollen Tipps, welche ich bisher von euch erhalten habe recht herzlich bedanken. Einige schreiben, dass sie durch verschiedene Behandlungen fast erscheinungsfrei waren...... bis sie wieder ein bestimmtes Medikament einnehmen mussten z.b. Antibiotika, Ibuprofen, ACE-Hemmer u.a. Meine Frage: Gibt es eine(n) Liste/Katalog wo einige dieser Medikamente aufgeführt sind? Oder kann mir jemand aus eigener Erfahrung schreiben, welche Medikamente bei ihm Schübe auslösen. Durch eure Tipps konnte ich den starken Ausbruch der PSO in diesem Winter der Einnahme von Schmerzmitteln und Antibiotika zuordnen. Jetzt, nach 4-wöchiger medikamentöser Enthaltsamkeit zeigt die Haut eine sichtbare Besserung. Die Nachschuppung erfolgt auch nicht mehr in so einem Tempo wie unter der Einnahme von Medikamenten. Einige kleine Schuppenstellen verschwinden sogar von selbst wieder. M.f.G. Schuppimami- 3 Antworten
-
- ACE-Hemmer
- Antibiotika
-
(und 2 mehr)
Markiert mit:
-
Hallo, ich benutze seit ein paar Monaten "Daivobet". Sie bewirkt keine Wunder, macht die Stellen aber "schöner" und "unauffälliger" Der Beipackzettel ist so spannend, dass ich nun mal "Otto-Normal-Menschen" fragen muß. Was macht diese Salbe ? Kann ich sie ewig nehmen ? Was können Langzeitschäden sein ? Und was sind D3-Salben ???
- 13 Antworten
-
- Daivobet Erfahrungen
- Nebenwirkungen
-
(und 1 mehr)
Markiert mit:
-
Hallo ihr Lieben, könnt ihr mir Tipps geben? Ich spritze nun schon seit 1 1/2 Jahren MTX zu meiner Remicade Therapie. Ich hatte von Anfang an Probleme mit MTX. Die Übelkeit begleitet mich schon von Spritze zu Spritze. Zusätzlich hatte ich meist Kopfschmerzen und Magenschmerzen kamen auch dazu. Ich habe vor drei Monaten (in Absprache mit meinem Rheumodoc) eine Pause eingelegt. Leider wird die PSO jetzt wieder mehr und auch die Schmerzen kommen stärker wieder. Remicade ist leider zu wenig. Jetzt habe ich wieder angefangen MTX zu spritzen und was soll ich sagen, mir ist wieder speiübel, ich habe Kopfschmerzen und ich bin total schlapp und das nicht nur einen Tag sondern bis zu 3 Tagen. Ich weiß nicht was ich tun soll. Nehm ichs ist mir schlecht, hör ich damit auf fängt die PSO wieder an Habt ihr Tipps wie ich die Übelkeit leichter ertrage? Vielen Dank Steirerherz
- 5 Antworten
-
- MTX Erfahrungen
- Nebenwirkungen
-
(und 1 mehr)
Markiert mit:
-
Hallo zusammen, bin neu hier im Forum und würde gern von euch Wissen, wie Simponi bei euch gewirkt hat? Ich habe psoriasis arthritis und habe nun vor ca. 4 Wochen die erste Simponi spritze (50mg) bekommen. Das gute: Die Gelenke sind besser geworden. Das Schlechte: Meine Hände sehen wieder ganz schlimm aus Hat schon jemand ähnliche Erfahrungen gemacht? Soll man nun auf die Wirkung warten und die zweite Spritze bekommen? Oder doch lieber umsteigen auf ein anderes Mittel? Viele Grüße
- 41 Antworten
-
- Nebenwirkungen
- Psoriasis Erfahrungen
-
(und 2 mehr)
Markiert mit:
-
Erfahrungen austauschen über das Leben mit Schuppenflechte, Psoriasis arthritis und dem ganzen Rest