Suchen und finden
Beiträge zum Thema 'Humira'.
43 Ergebnisse gefunden
-
Biologika sind zurzeit die teuersten Medikamente, mit denen eine Schuppenflechte behandelt werden kann. Aber weshalb sind sie so teuer? Ist die Produktion so kostenintensiv? Werden enorme Summe ausgegeben, um nach noch effektiveren Wirkstoffen zu forschen? Oder wollen die Pharmafirmen nur möglichst viel Geld für ihre Manager und Aktionäre herausholen? Wer wenig Zeit hat, bekommt die Antwort in 2 Minuten und 13 Sekunden: Katie Porter, US-Abgeordnete der Demokraten, befragte in einer eindrucksvollen Anhörung den Vorstandsvorsitzenden (CEO) von AbbVie: Anlass der Anhörung im US-Kongress war, dass die großen Pharmafirmen auch 2021 ihre Preise spürbar angehoben haben. In dem Video-Dialog geht es um das Leukämie-Medikament Imbruvica von AbbVie. Dessen Preis ist seit der Einführung 2013 in den USA um 82 Prozent auf jährlich 182.529 Dollar gestiegen. Das weltweit am meisten verkaufte AbbVie-Präparat ist aber Humira. Die Jahrespackung kostete 2003 in den USA 13.500 Dollar; aktuell sind es 77.000 Dollar (63.000 Euro) (1). Damit ist Humira in den USA seit der Markteinführung um 470 Prozent teurer geworden. Porter wollte wissen, ob stimmt, was die Pharmaindustrie behauptet: der hohe Preis sei nötig wegen der enormen Forschungs- und Entwicklungsausgaben. Das könne doch auf Humira nicht zutreffen, weil es seit 2003 nicht mehr verändert wurde. Die Politikerin zeigte, dass AbbVie zwischen 2013 und 2018 zwar 2,45 Milliarden Dollar für Forschung und Entwicklung ausgegeben hat – aber mehr als 20-mal soviel für Dividenden und Aktienrückkäufe, nämlich 50 Milliarden Dollar. Katie Porter warf deshalb dem AbbVie-Chef vor, dass „Sie uns Lügen auftischen“. Es sei falsch, „dass wir astronomische Preise zahlen müssen, um innovative Behandlungen zu bekommen. […] Die Pharma-Realität ist, dass Sie die meisten Einnahmen Ihrer Firma dafür verwenden, um Geld für sich selbst und Ihre Aktionäre zu verdienen.“ Ist der Hersteller der Psoriasis-Medikamente Humira und Skyrizi ein Einzelfall? Wenn du das wissen willst, musst Du Dir etwas Zeit zum Lesen nehmen. Sechs Monate lang wird jeder Preis gezahlt In Deutschland zahlt die gesetzliche Krankenkasse jedes verschriebene Medikament, sofern es für die Behandlung der Krankheit zugelassen ist – unabhängig davon, wie teuer es ist. Seit 2016 ist im sogenannten AMNOG-Verfahren geregelt, dass der Preis für ein neu zugelassenes, patentiertes Arzneimittel vom Hersteller völlig frei festgesetzt werden darf. Seitdem steigen die Preise für neue Originalpräparate stetig und massiv an. Das bestätigen und kritisieren die jährlichen Berichte wie Arzneimittelreport der BARMER, Arzneiverordnungs-Report (AOK-nah) oder Innovationsreport der Techniker sowie die Bundesregierung auf entsprechende Fragen. Der Pharmakritiker Peter C. Gøtzsche bezeichnet diese Arzneimittelpreise als „Mondpreise“; "Ärzte ohne Grenzen" sprechen von einem „Missbrauch des Patentrechts“. Der von den Firmen selbst bestimmte Preis wird ein halbes Jahr lang gezahlt. In dieser Zeit wird geprüft, ob das Präparat einen Zusatznutzen gegenüber vergleichbaren Therapien hat. Ist es „nützlicher“, wird ein endgültiger Preis mit den gesetzlichen Krankenkassen ausgehandelt. Ansonsten erstattet die Kasse nur noch den Betrag, der für vergleichbare Präparate angesetzt ist. Das sind dann durchschnittlich 20 Prozent weniger als ursprünglich verlangt wurde; bei einem Viertel sogar bis zu 70 Prozent. Die Krankenkassen fordern bisher vergeblich, dass die Pharmafirmen das Geld zurückzahlen, das sie ein Jahr wegen des ungerechtfertigt hohen Preises zusätzlich eingenommen haben. Aber selbst der abgesenkte Preis ist weiterhin hoch, weil auch vergleichbare Präparate hochpreisig eingestiegen sind. So kommt der Preis eines Medikamentes zustande In der Vergangenheit war der Preis für ein Medikament davon bestimmt, wie viel Geld in Forschung und Entwicklung investiert werden musste und wie aufwendig die Produktion war. Verwaltung, Vertrieb und ein angemessener Gewinn wurden für alle Medikamente gleichermaßen kalkuliert. „Medikamente wurden damals zu einem vernünftigen Preis verkauft.“ (2) Heute dagegen spielen die tatsächlichen Kosten eines Medikaments keine Rolle mehr. Ganz offiziell erklärte zum Beispiel der Pharmakonzern Novartis: „Der Preis unserer neuen Medikamente basiert auf dem Wert, den sie für den Patienten, das Gesundheitssystem und die Gesellschaft haben. Dabei beziehen wir das Einkommensniveau, lokale Gegebenheiten und die wirtschaftliche Situation unter Berücksichtigung der wirtschaftlichen Tragfähigkeit mit ein“ (3) . Nur: „Wert“ oder „Nutzen“ sind sehr subjektive Größen. Je besser die Akteure im Gesundheitswesen davon überzeugt werden, dass ein neues Medikament einen hohen persönlichen Wert für die Patienten hat, desto höher kann der Preis angesetzt werden. Das erklärt, weshalb die US-Pharmafirmen bereits 2008 für Werbung mehr als doppelt so viel ausgegeben haben, als für die Erforschung neuer hilfreicher Wirkstoffe. In den Jahren danach stiegen sie weiter rasant an. Der Preis eines Arzneimittels wird in den Pharmakonzernen danach bestimmt, was der von ihnen beeinflusste Markt maximal hergibt. Selten spricht das jemand so ehrlich aus wie der ehemalige Chef einer US-Pharmafirma. „Meine Investoren verlangen von mir ein Maximum an Gewinn. Es ist ein Geschäft. Wir müssen soviel Geld wie möglich machen“ (4). Seine Firma hatte den Preis für eine Pille von 13,50 Dollar auf 750 Dollar erhöht – das sind 5000 Prozent. Öffentliche Forschung wird aufgekauft Obwohl immer wieder neue, „innovative“ Medikamente auf den Markt kommen, sind die Forschungsausgaben der Pharmakonzerne relativ gering. Viele „Unternehmen betreiben heute im Grunde keine eigene Forschung mehr. Das machen öffentlich Einrichtungen“ (5) und Uni-Ausgründungen. Deren Ergebnisse werden systematisch beobachtet. Verspricht eine Innovation hohe Gewinne, kaufen die Pharmafirmen das Patent oder gleich die ganze Firma auf. Ein Großteil der Forschungsergebnisse ist bis dahin aus Steuermitteln finanziert worden. Das, was Pharmafirmen dafür bezahlen, ist ein Bruchteil dessen, was sie später damit gewinnen können. So zeigte eine Untersuchung bei neu eingeführten Krebsmedikamenten, dass die Investition von einem Dollar in Forschung und Entwicklung zwischen 3,30 $ und 55,10 $ (durchschnittlich 14,50 $) einbringen (Return on investment). Die Gewinne vor Steuern der zehn größten Pharmakonzerne bewegen sich seit Jahren um 25 Prozent pro Jahr. Zum Vergleich: Die Autoindustrie verdient 7 Prozent. Die großen Pharmakonzerne sind reich und mächtig. Sie haben weltweit und systematisch Netzwerke aufgebaut und finanziert, mit denen sie unter Wissenschaftlern, Ärzten, Patienten und Politikern und anderen Meinungsführern immer mehr an Einfluss gewinnen. Trotz teilweise intensiver finanzieller und beruflicher Kontakte behaupten die meisten Akteure von sich selbst, sie seien immun gegen die professionellen Strategien der Pharmaindustrie. Diese „gefühlte Unabhängigkeit“ hat aber bisher nicht dazu geführt, dass sie Medikamentenpreise als „überhöht“ oder „inakzeptabel“ kritisiert haben – obwohl gerade Ärzte wegen der hohen Preise immer wieder eingeschränkt werden, diese Medikamente zu verschreiben. So hängt es innerhalb Deutschlands zum Beispiel vom Wohnort ab, ob und wie gut jemand mit einem hochpreisigen Biologika versorgt wird. In Ländern ohne allgemeine Krankenversicherung sind für die meisten Erkrankten solche Behandlungen unerschwinglich. Weniger lukrative Krankheiten werden vernachlässigt Es sind vor allem die Krankenkassen und linke Politiker, die dazu aufrufen, sich dieser renditeorientierten Gesundheitsversorgung entgegenzustellen. Sehr bald würde sonst die gesetzliche Krankenversicherung an ihre finanziellen Grenzen stoßen. Sabine Richard, Versorgungsexpertin beim AOK-Bundesverband, fordert „eine gesamtgesellschaftliche Diskussion, wie die Solidargemeinschaft dauerhaft vor einer Überforderung geschützt werden kann.“ Die Linke im Bundestag schlägt vor: „Der Preis für Arzneimittel, deren Zusatznutzen belegt ist, sollte sich hauptsächlich an Produktions- und Entwicklungskosten orientieren“. Denn nur angemessene Arzneimittel-Preise würden sicherstellen, dass möglichst viele Patienten gut versorgt werden können. Pharmafirmen bringen vor allem Neuigkeiten gegen Krankheiten auf den Markt, mit denen sehr viel Geld zu verdienen ist. Kritiker wie "Ärzte ohne Grenzen" halten das für ein „Marktversagen“. Dadurch würden weniger lukrative Krankheiten vernachlässigt wie z.B. Tuberkulose, Malaria und reine Tropenkrankheiten. Die Corona-Pandemie hat es noch einmal besonders deutlich gemacht: Die Welt braucht Medikamente, die überall bezahlbar und erhältlich sind. Deshalb müssen für die Gesundheitsversorgung internationale und nationale Regeln durchgesetzt werden, die genau das langfristig erreichen. Tipps zum Weiterlesen Arzneimittelpreise – Wie Patente und eine falsche Arzneimittelpolitik bezahlbare Medikamente und bedarfsgerechte Arzneimittelforschung behindern, MEZIS 2016 10 Mythen der Pharmaindustrie – Von zauberhaften Gewinnen und fehlenden Medikamenten, BUKO-Pharma-Kampagne, 2016 Gewinn vor Gesundheit – Das fatale Geschäft der Pharmaindustrie, Blätter für deutsche und internationale Politik, 2018 Wie Arzneimittelpreise entstehen und wie man sie senken kann, Bundesministerium für Gesundheit Biologika und Biosimilars – Merkblatt der Deutschen Rheuma-Liga e.V. [PDF-Download] Fußnoten (1) In Deutschland lagen die Jahres-Therapiekosten für Humira bei Einführung bei knapp 26.000 €. Seit der Patentschutz ausgelaufen ist und konkurrierende Biosimilars auf dem Markt sind, sind es nur noch 21.000 €. In den USA läuft das Patent bis 2023. (2-5) Big Pharma – Die Allmacht der Konzerne, Dokumentation Arte-France 2020, Luc Hermann, Claire Lasko, Insaf Maadad Zitate sind mitgeschrieben, werden aber nicht den unterschiedlichen Interviewpartner zugeordnet. Ein öffentlich zugängliches Manuskript konnte nicht ermittelt werden. In eigener Sache: Der Autor ist seit März 2021 Leiter der Arbeitsgruppe Medizin und Gesundheit bei Transparency Deutschland.
-
Im Frühjahr 2017 kam mit Taltz ein weiteres Biologikum auf den Markt, mit dem die Schuppenflechte behandelt werden kann. Zeit für eine Zwischenbilanz und einen Ausblick. Doch schon an dieser Stelle sei gesagt: Wem eines der bisherigen Medikamente gut hilft, der hat eigentlich keinen Grund zu wechseln. Biologika wirken am besten – im Vergleich zu anderen innerlichen Medikamenten und vor allem bei der Plaque-Psoriasis. Nach wie vor sind sie nur für schwere oder mittelschwere Fälle vorgesehen. Inzwischen kann man immer genauer eingrenzen, welche Botenstoffe für die Schuppenflechte verantwortlich sind. Neu entwickelte Biologika wirken deshalb präziser. Noch nie haben Wirkstoffe gegen Psoriasis so viele – wenn auch nicht alle – Patienten fast oder völlig erscheinungsfrei gemacht. Der nächste Schritt müsse die Heilung der Psoriasis sein, so Professor Kristian Reich aus Hamburg. Im März 2017 kommt der Wirkstoff Ixekizumab (Medikamentenname: Taltz) auf den deutschen Markt. Für Guselkumab ist im November 2016 die Zulassung beantragt worden. Der Antrag für Brodalumab liegt schon seit November 2015 vor. Doch die Studien sind gestoppt worden, so Professor Reich. Grund sind sechs Selbstmorde unter Brodalumab-Studienteilnehmern. Immer mehr Aktienfonds investieren in Psoriasis-Medikamente. In den kommenden Jahren werden weitere 53 Pharmafirmen – zusätzlich zu den bekannten – Psoriasis-Medikamente auf den Markt bringen: sowohl Neuentwicklungen als auch Nachahmer-Präparate (Biosimilars). Das heißt, Patienten werden in den kommenden Jahren weitere Möglichkeiten haben, das für sie passende Psoriasis-Medikament zu finden. Der Arzt wird wirkungsvoller therapieren können, weil andere (Vor-) Erkrankungen des Patienten bisher manche Präparate wegen ihrer Nebenwirkungen ausschließen. Erste Generation der Biologika hemmt TNF-Alpha Biologika verhindern, dass entzündungsauslösende Botenstoffe des Immunsystems ausgeschüttet werden. Die erste Generation der Biologika hemmt TNF-Alpha. Das ist ein Signalstoff, der sehr allgemein für viele Entzündungsvorgänge verantwortlich ist. Eigentlich sind Entzündungen eine wichtige Abwehr-Reaktion des Immunsystems, auf Fremdstoffe, Antigene oder Gewebeschäden. Die Blockierung von TNF-Alpha führt dazu, dass die Immunabwehr geschwächt wird. Die stärkste Nebenwirkung dabei ist, dass Patienten anfälliger für Infektionskrankheiten sind. Das Prinzip, TNF-Alpha zu hemmen, wurde für die Therapie der Rheumatoiden Arthritis entwickelt und erfolgreich angewendet. Bald merkte man, dass das auch bei Psoriasis funktioniert. Für die Plaque-Psoriasis wurden zugelassen: Adalimumab (Humira), Etanercept (Enbrel) und Infliximab (Remicade). Jedes dieser Präparate wirkt im Vergleich zu den anderen unterschiedlich: Inbezug darauf, wie gut sich die Haut verbessert (PASI), wann es beginnt zu wirken, welche Betroffenen und wie viele darauf überhaupt ansprechen und wie viele Antikörper entwickelt werden, die die Wirkung des Biologikums abschwächen. Etanercept hatte dabei schon immer die schlechtesten Werte, außer bei der Antikörperbildung. Zweite Generation der Biologika setzt bei Interleukinen an Die zweite Generation der Biologika für Psoriasis blockiert Interleukine (IL). Das sind ebenfalls Botenstoffe. Sie regen bestimmte Zellen des Immunsystems an zu wachsen, zu reifen und sich zu teilen. Oder sie verhindern genau diese Aktivierung. Es gibt über 20 verschiedene Interleukine, die fortlaufend, nach ihrer Entdeckung nummeriert werden. Jedes von ihnen ist hoch spezialisiert. Für die Medikamenten-Entwicklung wollte man deshalb herausfinden, welches Interleukin speziell für die Psoriasis verantwortlich ist. 2009 wurde in der EU der Wirkstoff Ustekinumab (Stelara) zugelassen, der die Botenstoffe IL-12 und IL-23 neutralisiert. Gegenüber den TNF-Alpha-Hemmern war der offensichtliche Vorteil, dass der Wirkstoff nur alle 12 Wochen gespritzt werden musste. Ustekinumab wirkt nicht deutlich besser oder schneller. Aber es gibt Patienten, die besonders gut darauf ansprechen. Bei der Entwicklung von Ustekinumab wollte man ursprünglich nur das IL-12 neutralisieren. Erst während der Studien wurde erkannt, dass damit gleichzeitig das IL-23 gehemmt wird. Im Herbst 2016 schrieben deutsche und schweizerische Wissenschaftler, dass Ustekinumab „das falsche Ziel“ treffen würde: Untersuchungen der vergangenen zehn Jahre hätten eindeutig gezeigt, dass IL-23 die treibende Kraft der Schuppenflechte sei. IL-12 dagegen würde die von Psoriasis betroffene Haut schützen und dürfe deshalb nicht ausgebremst werden. Um eine Psoriasis zielgerichtet zu behandeln, müsse allein die IL-23/IL-17-Achse blockiert werden. IL-23 regt die Produktion von IL-17-T-Zellen an. Trotz dieses „Irrtums“ wirkt Ustekinumab. Es hat in Deutschland sogar Adalimumab (Humira) vom ersten Platz bei der Plaque-Psoriasis verdrängt. Der Hersteller Janssen verweist darauf, dass inzwischen die Erfahrungen von 375.000 Patientenjahren vorliegen würden. Es sei bestätigt, dass Ustekinumab über lange Zeit gut wirke und verträglich sei. Trotzdem musste der Hersteller 2014 mit einem Rote-Hand-Brief darauf aufmerksam machen, dass sich in seltenen Fällen die Haut schwer und großflächig entzünden kann. Wie bei anderen Psoriasis-Medikamenten gilt aber, dass nicht abgesetzt werden sollte, was dem Patienten gut hilft. Neueste Medikamente zielen auf Interleukin 17A Biologika, die auf IL-17 a wirken, zeigen, dass sie besser und schneller wirken als Ustekinumab. Die Zahl derer, bei denen sich die Schuppenflechte um 90 oder sogar 100 Prozent verbesserte, war deutlich höher als bei bisherigen Biologika. PASI 100 heißt, keine Psoriasis-Stellen mehr zu haben. Auch bei der Psoriasis auf dem Kopf, an Händen und Füßen und vor allem an den Nägeln waren die Abheilungsraten sehr hoch. Professor Thomas Luger aus Münster sprach vom „Einstieg in die praktische Erscheinungsfreiheit“. Dadurch wird die Lebensqualität der Betroffenen kaum noch eingeschränkt. Im Gegensatz zu anderen Biologika werden kaum Antikörper gebildet. Das heißt, die Wirkung lässt im Laufe der Behandlung nicht nach, selbst wenn das Medikament nach einer Unterbrechung erneut gegeben wird. Als erstes aus dieser Gruppe wurde Ende 2015 Secukinumab (Cosentyx) zugelassen. Unabhängig von der besseren und schnelleren Wirkung bei allen Patienten spricht es diejenigen an, die bisher mit anderen Biologika nicht so erfolgreich therapiert werden konnten. Ab März 2017 kann Ixekizumab (Taltz) von deutschen Ärzten verschrieben werden. In Österreich wird es schon seit 2016 angeboten. Im Vergleich zu Secukinumab ist der größte Vorteil, dass es deutlich schneller wirkt und weniger Spritzen gebraucht werden. Nach 20 Jahren Erfahrungen, so Professor Kristian Reich, kann man feststellen, dass Biologika sicher sind. Schwerwiegende Effekte kommen nach allen Erhebungen der Psoriasis-Register nur 1 x unter 100 Patienten vor, die ein Jahr behandelt werden. Die meisten Ärzte würden solche Fälle nie in ihrer Praxis sehen. Dabei sei zu bedenken, dass nicht oder schlecht behandelte Psoriasis-Patienten ein höheres „Hintergrund-Risiko“ haben, eine mehr oder weniger starke Begleiterkrankung zu entwickeln. Hefepilz-Infektionen dagegen sind bei allen IL-Blockern häufiger als bei TNF-Alpha-Hemmern. Keine Wirkung ohne Nebenwirkung – aber die unerwünschten Arzneimittelwirkungen bei Biologika seien bekannt, so Dr. Marc A. Radtke. Der Nutzen überwiege bei Weitem das Risiko. In der Entwicklung sind weitere Biologika, die auf der "IL-23/IL-17-Achse" ansetzen, z.B. IL-17 f oder p19 als Untereinheit von IL-23. Weitere Anwendungsmöglichkeiten Alle bisher zugelassenen Biologika für die Plaque-Psoriasis haben auch die Zulassung zur Behandlung der Psoriasis arthritis. Fast alle dürfen jetzt auch für betroffene Kindern verschrieben werden. Immer mehr Biologika können inzwischen sofort gegeben werden, ohne dass die Patienten erst andere Medikamente ausprobieren müssen („First-line-therapy“). Damit erspart man Psoriasis-Patienten, die schwer betroffen oder schwer beeinträchtigt sind, einen zeitaufwendigen und quälenden Umweg. Offen ist die Diskussion, ob ein wirksames Biologikum nur als Dauertherapie ohne Unterbrechung sinnvoll ist. Als Nebeneffekt verbesserte sich im Laufe der Zeit die Möglichkeit des Patienten, den Wirkstoff selbst zu injizieren. Alle Hersteller bieten inzwischen „Pens“ an. Man muss nicht mehr die Spritze selbst setzen, sondern die Nadel kommt auf Knopfdruck von selbst heraus und bringt den Wirkstoff unter die Haut. Diese Pens werden von Mal zu Mal komfortabler.
- 10 Kommentare
-
- Biologika
- Brodalumab
-
(und 5 mehr)
Markiert mit:
-

Humira auch zur Behandlung von Akne inversa zugelassen
Claudia Liebram erstellte ein Artikel in Adalimumab
Das Medikament Humira kann auch in der Therapie einer starken Akne inversa zum Einsatz kommen. Das Mittel hat die entsprechende Zulassung von der EU-Kommission bekommen. Betroffene Erwachsene, bei denen die "klassischen" innerlichen Medikamente gegen Akne inversa nicht anschlagen, kommen für die Behandlung mit Humira in Frage. Akne inversa (Fachbegriff: Hidradenitis suppurativa) ist eine entzündliche Hauterkrankung, die auch Schmerzen bereitet. Schätzungen zufolge ist etwa ein Prozent der Menschheit davon betroffen. Die Erkrankung äußert sich in Knoten und Abszessen, die bevorzugt in den Achselhöhlen, an den Leisten, am Po und unter den Brüsten sitzt. Mit mangelnder Hygiene hat das alles nichts zu tun. Die Zulassung von Humira bei Akne inversa beruht vor allem auf zwei Studien namens PIONEER I und PIONEER II. Die 633 Patienten mit mittelschwerer bis schwerer Akne inversa erhielten entweder Humira oder ein Placebo zusätzlich zu ihrer täglichen äußerlichen antiseptischen Behandlung. In beiden Studien zeigte sich, dass die Patienten mit Humira weniger Abszesse und entzündliche Knötchen als die Patienten mit dem Placebo. In der PIONEER-II-Studie war auch ein Rückgang der Schmerzen zu bemerken. Humira® kann damit 12 Jahre nach Erstzulassung weltweit bei 13 Erkrankungen eingesetzt werden. Tipps zum Weiterlesen über Akne inversa Akne Inversa Selbsthilfeforum – ein weiteres Forum für Betroffene -

Humira kann bei Kindern mit Psoriasis eingesetzt werden
Rolf Blaga erstellte ein Artikel in Adalimumab
Kinder ab 4 Jahren können mit dem Wirkstoff Adalimumab (Medikament: Humira) behandelt werden. Voraussetzung: Sie leiden an einer schweren Psoriasis vulgaris und andere äußerliche Therapien waren erfolglos. Adalimumab gehört zu den Biologics, konkreter: zu den TNF-Alpha-Blockern. Andere Vertreter dieser Medikamentengruppe sind Etanercept (Enbrel), Infliximab (Remicade, Remsima oder Inflectra) oder Golimumab (Simponi). Außerdem gibt es Interleukin-Blocker wie Ustekinumab (Stelara) und Secukinumab (Cosentyx). Von diesen Biologics war bis dahin lediglich Enbrel für Kinder zugelassen: ab 6 Jahren bei einer Plaque-Psoriasis, bei der andere innerliche Mittel nicht geholfen haben oder unverträglich waren oder einer erfolglosen UV-Therapie. ab 12 Jahren bei einer Psoriasis arthritis bei der Methotrexat (MTX) nicht geholfen hat oder unverträglich war. MTX darf Kindern mit Psoriasis arthritis ab 3 Jahren gespritzt werden. Andere innerliche Therapien für Kinder Andere innerliche Psoriasis-Wirkstoffe haben für Kinder oder Jugendliche mit Psoriasis vulgaris entweder keine Zulassung (Methotrexat), dürfen nicht als Dauertherapie angewendet werden (Acitretin / Neotigason) oder erst ab 16 Jahren (Ciclosporin). Fumarsäureester (Fumaderm) darf bisher nur Erwachsenen gegeben werden. Zur Zeit läuft eine Studie, bei der es an Patienten zwischen 10 und 17 Jahren getestet wird. Biologics sind die stärkste Wirkstoffgruppe, die es bei der Therapie der Psoriasis gibt. Sie kommen grundsätzlich erst dann in Frage, wenn alle anderen Therapiemöglichkeiten ausgeschöpft sind. Nicht bei allen Patienten wirken sie; bei manchen verschlechtert sich sogar der Hautzustand. Trotzdem sind sie für viele Schwerstbetroffene zur Zeit die einzige erfolgversprechende Medikamentengruppe. Es wird nur wenige Fälle geben, in denen es angebracht ist, ein Kleinkind mit einem Biologikum wie Enbrel oder Humira zu behandeln. Der Organismus von Kindern, vor allem Kleinkindern, ist sehr viel empfindlicher als der Erwachsener. Deshalb wird man erst einmal alle äußerlich wirkenden Therapien und Kombinations-Therapien versuchen. Dazu gehört auch die UV-Bestrahlung, die eigentlich erst ab 12 Jahren gemacht werden sollte. Aber wenn die entzündliche Hautkrankheit extrem schlimm bleibt, nichts anderes mehr hilft oder vertragen wird, ist ein starkes, aber für Kinder zugelassenes Mittel die letzte Hoffnung. Den Eltern geht es vor allem darum, dem Kind weiteres Leid zu ersparen. Der Arzt will die Entzündungslast im Körper verringern, um zusätzlich das Risiko für eine typische Begleiterkrankung der Psoriasis zu senken. Begleiterkrankungen bei schwerer Schuppenflechte Schon bei Kindern mit Psoriasis hat man häufiger als bei gesunden u.a. (Adipositas) Übergewicht, Diabetes (Zucker), Herz-/Kreislauferkrankungen oder Psoriasis arthritis festgestellt. Alle Beteiligten müssen auf Symptome wie Gelenkschmerzen, Herzbeschwerden u.ä. achten. Vermutlich kann ein Patient fünf bis sechs Jahre länger leben, wenn seine schwere Schuppenflechte in jüngeren Jahren gut behandelt wird. Enbrel und Humira für Kinder mit schwerer Psoriasis vulgaris unterscheiden sich wie folgt: Enbrel darf erst ab 6 Jahren gegeben werden, wenn andere innerliche Therapien (z.B. Neotigason) oder UV-Bestrahlung nicht in Frage kommen. Humira darf ab 4 Jahren gegeben werden, wenn äußerliche Therapien inklusive Bestrahlung nicht in Frage kommen. Bei Humira bilden sich bei bis zu 9 Prozent der Patienten Anti-Körper, durch die die Wirkung abgeschwächt wird. Die gute Nachricht: Bei den restlichen 91 Prozent geschieht das nicht. Junge Patienten sollten sich vor der Therapie mit einem Biologic gegen Grippe und gegen eine Varizellen-Infektion (ähnlich Windpocken) impfen lassen. Eine Immunisierung in jungen Jahren ist deutlich sinnvoller und effektiver als im Seniorenalter. Hier können Eltern ihre Erfahrungen austauschen. Quellen: Fachinformation Adalimumab (Humira) Fachinformation Etanercept (Enbrel) Beipackzettel Acitretin (Neotigason) Fachinformation Ciclosporin (Sandimmun) -
Am 29. Oktober 2009 war Welt-Psoriasis-Tag. Dr. Katharina Wippel-Slupetzky beantwortete Fragen zur Behandlung der Schuppenflechte. Sie war damals Funktionsoberarzt an der Medizinischen Universitätsklinik für Dermatologie in Wien. Hier ist das Protokoll des Chats. Guten Abend Frau Wippel-Slupetzky, vielen Dank dafür, dass Sie uns heute abend als Expertin für den Themenchat Psoriasis zur Verfügung stehen. Möchten Sie sich zu Beginn kurz vorstellen? Mein Name ist Dr. Katharina Wippel-Slupetzky, ich arbeite an der Wiener Uni. Mein Spezialgebiet ist die Psoriasis, v.a. Therapie mit Biologika. Meine Hautärztin sagt, ich muss mit Nagelpsoriasis leben lernen, gibt es wirklich keine Therapie? Bei manchen unserer Patienten hilft die Therapie mit TNF-alpha-Blockern sehr gut. Das ist eine Form der Biologika. Problematisch könnte die Bewilligung sein, wenn nur ausschließlich die Nägel befallen sind. Wie lange kann man die Dermovate-Salbe auftragen? Ab drei Wochen durchgehende Therapie können Nebenwirkungen wie Hautverdünnung eintreten, Gewöhnungseffekt sehen wir keinen. Ich empfehle 2x täglich für 1 Woche, dann langsam ausschleichen. Was können Ihrer Meinung nach die Patientenorganisationen und die daran angeschlossenen Selbsthilfegruppen tun, um die Psoriasis einer noch breiteren Öffentlichkeit bekannt zu machen? Artikel in Zeitungen, Homepages, Info vor allem von praktischen Ärzten, da herrscht noch großer Bedarf, Fernsehbeiträge, Infostände an belebten Straßen... Welche Therapie würden Sie bei Psoriasis arthritis, die hauptsächlich die Finger betrifft (geringe Schwellung, Schmerzen nur bei Bewegung) empfehlen? Basistherapie erfolgt mit sogenannten nichtsteroidalen Schmerzmitteln, wie Voltaren etc. Aufpassen vor Fortschreiten, rechtzeitig einschreiten, sonst sind dauerhafte Schäden möglich. Können die Einschränkungen wirklich vollständig beseitigt werden? Schmerzmittel sind auch antientzündlich, eine unterstützende Physiotherapie ist sicher auch wichtig. Ich rauche seit 2 Jahren und vor ungefähr 6 Monaten habe ich Psoriasis bekommen, nun bin ich in Behandlung, aber es wirkt nix. kann es wirklich durch das rauchen sein, dass sich nix bessert oder liegt es daran, dass die Behandlung nicht hilft? Rauchen ist generell schlecht, es gibt aber keinen direkten Zusammenhang mit Psoriasis wie z.B. bei Alkohol. Ich würde eine Therapieumstellung empfehlen, wenn nach 6 Monaten keine Besserung eintritt. Welche Nebenwirkungen sind bei Biologica, z.B. Enbrel, zu erwarten? Lokalreaktion an Einstichstelle, höhere Infektneigung wie Bronchitis, Nasennebenhöhlenentzündung. Vorher sollte unbedingt eine Tuberkulose ausgeschlossen werden, weil sonst eine Reaktivierung möglich ist. Darf man Humira mit Kortisontabletten kombinieren? Wir haben zahlreiche Dauerpatienten, die keine Probleme haben. Humira sollte als Einzeltherapie wirken. Ich halte nichts von Kortisontabletten bei Psoriasis, weil nach dem Absetzen oft ein starker Schub kommt. Wenn Humira nicht wirkt, würde ich lieber eine Umstellung auf eine andere Therapie erwägen. Ist Kortisoncreme (Jellin) für die Kopfhaut schädlich, ich meine nur für die Kopfhaut? Alles relativ, Kortison lokal wirkt sehr gut entzündungshemmend, trotz dem keine Dauertherapie auf ewig. Ich empfehle bei Kortison egal ob lokal oder zum Einnehmen auszuschleichen... Psorcutan beta wirkt bei mir sehr gut, gibt es die Wirksubstanzen auch in einer angenehmeren Zubereitung als Vaseline? Das ist eine fertig hergestellte Salbe, es spricht aber nichts gegen eine Mischung mit neutralen Grundlagen. Wie lange darf man Humira spritzen – länger als 5 Jahre? Es ist als Dauertherapie ausgelegt. Nach dem Absetzen kommt die Psoriasis wahrscheinlich wieder. Die längsten Erfahrungen hat man derzeit aus der Rheumatologie und Gastroenterologie, wo es schon länger verwendet wird. Darf das Medikament Colofac retard bei einer Behandlung mit Enbrel eingenommen werden? Bei Biologika gibt es keine Wechselwirkungen mit anderen Medikamenten. Wie häufig ist gleichzeitiges Auftreten von Psoriasis und Neurodermitis? Psoriasis und Neurodermitis äußerst selten, weil gegensätzliche Mechanismen im Immunsystem zu Grunde liegen. Ich habe es noch nicht gesehen bei unseren Patienten. Es schließt sich aber nicht aus. ...und gleichzeitig Psoriasis und Vitiligo? Vitiligo ist häufig bei Schilddrüsenerkrankungen, aber nicht klassisch bei Psoriasis. Was kann man bei Vitiligo tun? Bestrahlen mit UV-Licht hilft manchmal, ebenso Cortison lokal oder ein anderer lokaler Immunmodulator, z.B. Protopic. Aber generell ist sie eher mühsam zu behandeln, weil sie sehr hartnäckig ist. Mein Freund hat Psoriasis und das ist bei Stress sehr arg! Was kann er tun? Zum Hautarzt gehen, Stressabbau mit Sport etc. Stress ist ein typischer Trigger und leider nicht vermeidbar, aber man kann ihn sich bewusst machen! Je nach Ausprägung kann die Therapie ja eventuell auch nur im Schub angewendet werden. Kann man lokales Kortison lebenslang nehmen? Mit Pausen ja, aber nicht durchgehend, weil sonst lokale Nebenwirkungen möglich sind. Hat es Sinn, bei Psoriasis Hausmittel anzuwenden? Oder hat das nur Placebo-Effekte? Dazu gibt es keine wirklichen Beweise, oft sind Hausmittel nur überliefert wirksam. Ich glaube an eine Placebowirkung. Wenn eine lokal angewandte Salbe erfolgreich ist, kann der Erfolg eventuell dauerhaft sein und die Psoriasis besiegen? Psoriasis ist nach heutigem Stand der Medizin (noch) nicht heilbar. Es gibt aber verschiedene Formen der Psoriasis. Bei manchen tritt sie nur schubweise auf, z.B. nach Infekten, bei Stress, andere haben sie ständig... Das lässt sich leider schwer voraussagen. Welches Shampoo kann mein Freund am besten verwenden? Er hat es auf der Kopfhaut, vorne und an den Seiten. Ich empfehle gerne Squamasol, Desquaman und begleitend eine Cortisonlösung. Bei starken Schuppen können Salicylölhauben alle zwei Tage über Nacht helfen. Wie kann ich einem sechs Jahre alten Kind begreiflich machen, dass es Psoriasis hat und es (leider immer noch) eventuell von anderen Kids gemieden wird deswegen? Gespräche, Geduld, viel Einfühlungsvermögen, keine leichte Aufgabe, aber es gibt auch in der Kindheit Therapiemöglichkeiten! Enbrel sollte bald zugelassen werden für Kinder z.B. Kann die Psoriasis durch die Umwelt negativ beeinflusst werden? ist da Umweltverschmutzung gefragt? Darüber weiß ich nichts. aber von Staubbelastung etc. Schlecht sind Alkohol, Übergewicht, Stress. Es gibt meines Wissens keinen Zusammenhang wie z.b. bei Allergie. Wie wirksam ist die Blaulichtkammer? Meinen Sie UV-Bestrahlung? UVB und PUVA sind sehr effektiv, aber auch keine Heilung auf Dauer. Problematisch ist oft der Zeitaufwand. Welchen Zusammenhang zwischen Psoriasis und Allergien, z.B. Heuschnupfen, Nahrungsmittelallergien, gibt es? Keinen. Es betrifft ganz andere Mechanismen im Immunsystem. Wie schädlich ist Bestrahlung in langer Sicht? Nebenwirkungen sind z.B. Hautalterung, das Auftreten von Basaliomen, anderen Hauttumoren. Es ist gezielte Bestrahlung mit Sonnenlichtteilen, hat aber eben auch deren schlechte Wirkung. Man spricht da von kumulativer Dosis, sprich die Summe aller Sonnenbestrahlungen, und die sollte ein bestimmtes Maß nicht überschreiten Wikipedia sagt: Autoimmunschwäche. Wie kann man das Immunsystem stärken? Gesunde Lebensweise, kein Alkohol, kein Rauchen, kein Übergewicht. Aber: Autoimmunschwäche stimmt nicht ganz... Also keine Zivilisationsgifte!? Kann man sich da vor wirklich schützen? Vor Alkohol ja, beim Rauchen kann man viel vermeiden. Kann man Psoriasis allein über die Ernährung zum Abheilen bringen? Nein, aber man sieht oft, dass Psoriasis besser wird, wenn Übergewichtige abnehmen. Kann die Psoriasis auch im doch recht hohen Alter von 80 noch auftreten? Sie kann in allen Lebensaltern auftreten, es gibt zwar Häufigkeitsgipfel, aber wie gesagt, leider ist jedes Alter möglich. Schadet Waschen der Psoriasis? Nein, nur starke mechanische Irritation wie Abbürsten. Ich empfehle rückfettende Ölbäder, Duschöle. Sollte man nicht eher das Immunsystem schwächen, da es ja bei Psoriasis zu gut arbeitet? Die meisten Systemtherapien unterdrücken das Immunsystem in gewisser Weise, gesunde Lebensweise ist bei Psoriasis aber sehr empfehlenswert. Bei der Psoriasis ist das Immunsystem chronisch aktiviert, aber deshalb noch nicht zu "stark". Nimmt die Schuppenflechte tendenziell zur Weltbevölkerung zu? Gibt es Orte oder Gegenden, an welchen sie vermehrt anzutreffen ist? Statistisch gesehen sind ca. 2 bis 3 Prozent der Gesamtbevölkerung betroffen. Es gibt ethnische gruppen, wo sie sehr selten ist, z.B. bei Asiaten, Indianern. Häufig ist sie bei Kaukasiern, v.a. Nordamerika, Europa (da stark Skandinavien)... Gibt es preiswerte Pflegemittel (nicht Apotheke)? Die tägliche Ganzkörperpflege ist extrem teuer. Körperlotionen für trockene Haut, rückfettende Salben, da gibt es auch in Drogeriemärkten gute Produkte. Mn kann sich auch 500ml-Rezepte-bewilligen lassen, damit kommt man länger aus und zahlt nicht mehr. Kommt es bei Psoriasis auch zu Schäden an inneren Organen? Es gibt Hinweise, dass es zu einem gehäuften Auftreten auch von Gefäßverkalkungen kommen kann, wobei es viele Psoriatiker mit Begleiterkran kungen gibt wie Diabetes, erhöhter Blutdruck, Übergewicht, die das per se begünstigen. Aber man vermutet trotzdem, dass die chronische Entzündung auch in dem Fall einen negativen Einfluss haben könnte. Wenn ich richtig informiert bin, chatten wir "in Austria". In Deutschland ist das Budget der Ärzte so beschränkt, dass man nicht mal genug "Heilsalbe" bekommt! In Österreich muss man 500 ml über den Chefarzt bewilligen lassen, das belastet das Budget des einzelnen Arztes nicht. Hallo! Ich verwende eine angemischte Salbe mit Triamcinolonacetonid, die ich gut vertrage, wenn ich die hin und wieder nehme, kann ich die dann auch über Jahre hinweg nehmen? Das ist Kortison, dafür gilt dasselbe wie vorher schon geschrieben. Wie kommt man im Winter am besten an UV-Licht? Ich habe gehört, das soll helfen. Kann es denn auch durch die Haare am Kopf dringen? Die Kopfhaut ist leider schlecht zugänglich, es sei denn, die Haare sind sehr kurz. UV-Bestrahlungen werden von vielen Hautärzten und Spitälern angeboten. Ich rate ab von Eigenbestrahlungsversuchen a la Solarium, da man da die Dosis schlecht dokumentieren kann. Und eine Nebenbemerkung: Sonnenbrand kann einen Psoriasis-Schub auslösen. Was bringen heimische Salzbäder? Welche Dosis braucht man für ein Vollbad und genügt auch normales Speisesalz oder muss es Salz aus dem Toten Meer sein? Salzbäder können unterstützend wirken, es gibt viele unterschiedliche Präparate mit genauen Dosierungshinweisen – ist unterschiedlich je nach Präparat. Kein Speisesalz, sondern Meersalzbäder. Solarium soll doch eh nicht helfen. Ist da nicht das UV entschärft, welches uns hilft? Solarium verwendet UVA, bei P-UVA wird auch mit UVA bestrahlt, nur dass man da vorher noch lichtsensibilisierende Tabletten einnimmt, damit kann man UV-Dosis geringer halten. Kann eine Schwangerschaft eine Psoriasis auslösen, wenn man da z.B. Stress hat? Oder andersrum: Könnte eine Schwangerschaft die Psoriasis zum "Verschwinden" bringen? Da gibt es unterschiedliche Berichte. Ich hatte gerade kürzlich eine Patientin, die knapp vor dem Geburtstermin eine besondere Form, nämlich eine Psoriasis pustulosa entwickelt hat. Doch in der Schwangerschaft sind viele Therapien nicht zugelassen. Da kann man nur UV-Licht und Cyclosporin bzw. Cortison einsetzen bei schweren Formen. Habe heute in einem Bericht gesehen, dass es wohl auch Injektionen sind. Habe leider den Namen vergessen (was mit E...). Wissen Sie, was das ist? 3 von den 4 zugelassenen Biologikatherapien (Raptiva, Enbrel , Humira ) werden als Injektionen verabreicht. Dabei handelt es sich einerseits um TNF-alpha-Blocker, andererseits um eine Substanz, die eine Untergruppe von weißen Blutkörperchen beeinflusst. TNF-alpha ist ein Entzündungsbotenstoff in unserem Körper, der bei Psoriasis verstärkt auftritt. Indem man ihn blockiert, kann man die Psoriasis zum Stillstand bringen. Schrieben Sie nicht vorhin, dass das nicht so toll ist? Im Bericht kam das anders herüber. Ich behandle mehr als 300 Patienten dauerhaft mit Biologika und halte es für eine sehr gute, effektive und anwenderfreundliche Therapie. Werden Biologikatherapien in Zukunft eher kostengünstiger ausfallen? Die Herstellung ist leider teuer, aber da wird sich sicher etwas ändern müssen – vielleicht durch die Entwicklung anderer Biologika, die kostengünstiger sind. Aber das ist Zukunftsmusik. Daher gilt auch die notwendige Bewilligung über Chefarzt, und es muss genaue Richtlinien geben, wann Biologika bewilligt werden. Was passiert, wenn man Psorcutan (beta) auf mehr als 30 Prozent des Körpers bei der Behandlung aufträgt? Das Problem ist der Calcipotriol-Anteil. Eine zu großflächige Anwendung kann den Calciumspiegel erhöhen. Und was bedeutet das? Ich nehme extra Calcium zu mir! Ist das falsch? Bei zu exzessiver Anwendung von Calcipotriol, sprich mehr als 100 Gramm (=1 große Tube) pro Woche kann es zu einer Hyperkalziämie kommen, die nach dem Absetzen aber schnell wieder verschwindet. Ich würde es nicht mit zusätzlichen Calciumtabletten kombinieren, es sei denn, Sie tragen die Salbe nur ganz lokalisiert auf. Prinzipiell ist Psorcutan nicht für eine Ganzkörperbehandlung geeignet. Wie lange darf man Humira verwenden? Ist das zeitlich begrenzt? Humira ist als Dauertherapie vorgesehen. Langzeitauswirkungen nach z.B. 30 Jahren weiß man nicht. Nach dem Absetzen kommt die Psoriasis schrittweise wieder in den meisten Fällen. Was halten Sie von Klimatherapien bei einer starken Psoriasis – Badekuren am Toten Meer z.B. Oder – eher seltener leider – im Hochgebirge? Badekuren am Toten Meer können gut helfen, werden aber nicht mehr von der Krankenkasse bezahlt, soweit ich weiß. Vom Hochgebirge erwarte ich mir keinen Einfluss. Jellin Creme nur auf dem Kopf eingerieben – ist dies schädlich für die Kopfhaut? Es wirkt nämlich und hält die Kopfhaut tagelang von Schuppen frei. Ich verwende dieses Präparat nicht bei meinen Patienten. Kortison auf Dauer täglich über viele Jahre bringt Nebenwirkungen. Immer wieder mal angewendet, ist es kein Problem. Welche Nebenwirkungen hat den Kortison, wenn man es zu lange benutzt? Es kann zu Hautverdünnung führen, Gefäße schimmern durch, man neigt an den Stellen auch zu blauen Flecken nach Minimaltrauma, die Haut sieht wie "Papier" aus, es wachsen vermehrt Haare. Frau Wippel-Slupetzky, vielen Dank für die vielen wertvollen Informationen! Haben Sie noch ein Resumé, dass Sie den Usern mit auf den Weg geben wollen? Viele Fragen betrafen doch die Dauertherapie mit Kortison, gezielt angewendet eine gute, effektive Therapie, aber nicht ununterbrochen. Eine gesunde Lebensweise ohne Alkohol, Normalgewicht ist gut. Und: Bei schwerer Psoriasis sollte jeder zum Hautarzt gehen, da helfen dann doch nur sogenannte Systemtherapien. Tipp: In unserer Community ist der Chat immer geöffnet. Freitags ab 20 Uhr ist meist jemand anzutreffen – und zu anderen Zeiten auch immer mal.
- 1 Kommentar
-
- Behandlung
- Biologika
- (und 18 mehr)
-

Versorgungsforschung, PR und der direkte Weg zum Patienten
Rolf Blaga erstellte ein Artikel in Magazin
Der Global Player Abbott hat sich in zwei Unternehmen aufgeteilt. Weshalb, werden Wirtschaftsexperten sicherlich analysieren. Dem interessierten Laien fällt auf, dass gerade die Geschäftszweige Abbvie zugeschlagen wurden, die schon bisher besonders hohe Gewinne gemacht haben. AbbVie stellt sich als „forschendes BioPharma-Unternehmen“ vor. Als „Forschungsobjekt“ wird die „Lösung der Gesundheitsversorgung“ genannt. In den vergangenen Jahren ist viel Geld von Pharmafirmen in Studien zur „Versorgungsforschung“ und Befragungen von Patienten durch PR-Agenturen gesteckt worden. Viele große Pharmafirmen sind Mitglied in der Deutschen Gesellschaft für bürgerorientiertes Versorgungsmanagement (DGbV). Die Industrie will wissen, wie die für sie interessanten Patientengruppen tatsächlich versorgt werden und welche Versorgungslücken existieren. „Versorgungsforschung“ hat in der Vergangenheit Erstaunliches ans Licht gebracht. Zum Beispiel, dass Psoriasis-Patienten in Deutschland mit großem Abstand am häufigsten Kortison zum Einnehmen erhalten. Da das nicht den Leitlinien der Dermatologen entspricht, verschreiben das vermutlich die Hausärzte. Das hätte aber eigentlich eine Aufklärungskampagne bei Allgemein-Medizinern auslösen müssen. „Versorgungsforschung“ ist sinnvoll, wenn ihre Ergebnisse dazu führen, dass sich die Versorgung von Patienten objektiv verbessert. Sie ist zweifelhaft, wenn ihre Ergebnisse dazu genutzt werden, kommerziellen Anbietern Marktlücken aufzeigen. Sie ist problematisch, wenn Anbieter rezeptpflichtiger Medikamente Hinweise bekommen, wie sie ihren direkten Zugang zu Patienten ausbauen können. AbbVie macht dort weiter, wo Abbott aufgehört hat: Kein Pharmakonzern in Deutschland hat versucht, den direkten Kontakt zu den (Psoriasis-) Patienten so zu perfektionieren wie Abbott. Informationsbroschüren, Patientenportale, telefonische Beratung und Hausbesuche durch eine Krankenschwester bieten andere (Biologika-) Hersteller ebenfalls an. Abbott organisiert darüber hinaus mit Apothekern „Psoriasis-Gespräche“, hat einen Standardvortrag für diese Veranstaltung entwickelt, berät telefonisch über Sozialrechtsfragen und versuchte vergeblich, einen „Lieferservice“ für Humira® einzurichten. Dieses „Betreuungsprogramm“ wurden schon in der Vergangenheit von Patientenverbänden deutlich kritisiert: nicht nur von der PSOAG, sondern ebenfalls von der Deutschen Rheuma-Liga. Seit einigen Jahren zeichnet sich ab, dass Pharmafirmen versuchen, ohne den Umweg über die Ärzte direkt die Patienten zu erreichen. Gescheitert ist der Versuch zu erreichen, dass in der EU auch bei Patienten für rezeptpflichtige Medikamente geworben werden darf. Erfolgreich dagegen war die Pharmalobby im Punkt „integrierte Versorgung“: Seit 2011 ist es gesetzlich erlaubt, dass die Krankenkassen die Versorgung kompletter Patientengruppen an kommerzielle Unternehmen abgeben. So lässt die AOK Niedersachsen ihre Schizophrenie-Patienten komplett von der I3G GmbH versorgen, einer 100%-igen Tochter von Janssen-Cilag. Die stellen wiederum Psychopharmaka gegen Schizophrenie her. Auch andere Pharmafirmen würden gerne „ihre“ Patienten selbst versorgen. Kritiker befürchten, dass bestimmte Patientengruppen in Zukunft nur noch mit Pillen behandelt werden. Interessenkonflikte sind programmiert. -

TNF-Alpha-Blocker können bei jungen Menschen mehr Blutkrebs erzeugen
Claudia Liebram erstellte ein Artikel in Tabletten und Spritzen
Jugendliche und junge Erwachsene, die einen so genannten TNF-alpha-Blocker bekommen, sollten sehr genau auf ihre Blutkontrollen achten: Die US-Arzneimittelbehörde FDA warnt, dass bei jungen Menschen mit dieser Therapie mehr Fälle mit einer Blutkrebs-Art beobachtet werden, die sonst sehr selten ist. Unter den Medikamenten sind Remicade, Simponi, Enbrel und Humira. In Deutschland ist nur Enbrel zur Behandlung von Kindern ab 8 Jahren zugelassen. Die meisten Fälle wurden beim Einsatz der Medikamente gegen Morbus Crohn oder Colitis ulcerosa gesehen. Nur ein Fall wurde wegen einer Schuppenflechte behandelt, zwei wegen Rheumatoider Arthritis. Laut FDA traten die meisten Fälle auf, wenn die TNF-Alpha-Blocker mit anderen Immunsupressiva kombiniert wurden. Die FDA weist darauf hin, dass TNF-Alpha-Blocker ein bösartiges Lymphom auslösen könnten (hepatosplenales T-Zell-Lymphom). In wenigen der berichteten Fälle wurden die Patienten überhaupt nicht mit einem TNF-Alpha-Blocker behandelt, sondern mit anderen Wirkstoffen (Azathioprin und Mercaptopurin). Das Problem: Patienten mit Rheumatoider Arthritis, Morbus Crohn, Spondylitis ankylosans oder Psoriasis könnten ohnehin öfter am Non-Hodgkin-Lymphom erkranken als andere. Deshalb bleibt es unklar, ob es es wirklich die Medikamente waren, die mehr Blut-Krebs hervorgerufen haben - oder die verstärkte Anfälligkeit der Patienten für Lymphome. Insgesamt listet die FDA in einer Tabelle 43 Fälle auf, die in den USA bis Ende 2010 beobachtet wurden, was angesichts von Hunderttausenden Patienten für eine seltene Nebenwirkung spricht. Die FDA empfiehlt Patienten: • Sei dir des Risikos bewusst, wenn du einen TNF-Alpha-Blocker oder Medikamente mit Azathioprin oder Mercaptopurin einnimmst. Symptome können Splenomegalie (Vergrößerung der Milz) Hepatomegalie (Vergrößerung der Leber) Bauchschmerzen anhaltendes Fieber Nachtschweiß oder Gewichtsverlust sein. Lies den die Beipackzettel. Setze dein Medikament nicht ab, bevor du mit dem Arzt gesprochen hast, der es der verschrieben hat. Melde die Nebenwirkungen. In Deutschland kann das jeder Arzt auf verschiedenen Wegen machen. Quellen: Safety Review update on reports of Hepatosplenic T-Cell Lymphoma in adolescents and young adults receiving tumor necrosis factor (TNF) blockers, azathioprine and/or mercaptopurine "Hepatosplenale T-Zell-Lymphome durch Immunsuppressiva" in: Deutsches Ärzteblatt , 15.04.2011 "FDA finds more blood cancer with TNF blocker drugs", Reuters, 14.04.2011 -
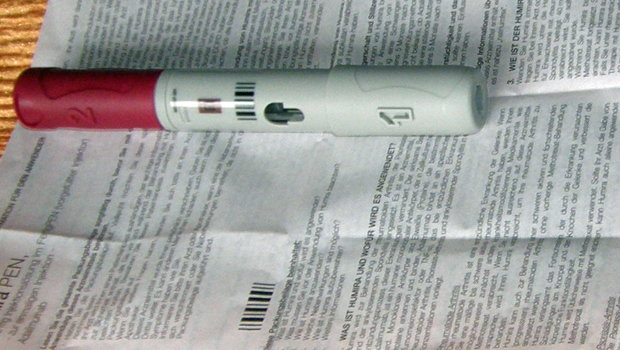
Name des Originalpräparats: Humira Namen von Biosimilars: Amgevita, Amsparity, Cyltezo, Halimatoz, Hefiya, Hukyndra, Hulio, Hyrimoz, Imraldi, Solymbic, Yuflyma Name des Wirkstoffs: Adalimumab Hersteller des Originalpräparats: AbbVie Dieses Medikament ist rezeptpflichtig. Allgemeine Informationen Adalimumab gehört zur Gruppe der so genannten Biologika. Diese Stoffe heißen so, weil sie von lebenden Zellen hergestellt werden – mit „Bio“ wie man es vom Lebensmittelmarkt kennt hat das nichts zu tun. Bei Adalimumab handelt es sich um einen gentechnisch hergestellten humanen Antikörper gegen löslichen Tumor-Nekrose-Faktor-alpha (TNF-α). Bei welcher Erkrankung wird Humira angewandt? Humira kann bei Erwachsenen sowohl bei Psoriasis arthritis als auch bei mittelschwerer bis schwerer chronischer Schuppenflechte vom Typ Plaque-Psoriasis angewandt werden. Bei Psoriasis arthritis wird Humira allein (Monotherapie) oder in Kombination eingesetzt, wenn herkömmliche krankheitsmodifizierende Antirheumatika nicht ausreichend wirken. Bei Plaque-Psoriasis wird es als Monotherapie bei Patienten angewandt, bei denen eine äußerliche Therapie mit Cremes, Salben und Bädern nicht ausreicht und eine Systemtherapie erforderlich ist. In der Regel wird ein Biologikum wie Humira aber erst eingesetzt, wenn andere Systemtherapien wie Fumarsäureester, Retinoide, Methotrexat oder Ciclosporin nicht ausreichend gewirkt haben. Humira kann bei Kindern mit Plaque-Psoriasis ab 4 Jahren eingesetzt werden, wenn äußerliche Therapien und eine Lichttherapie nicht angesprochen haben oder aus einem anderen Grund für sie nicht geeignet sind. Darüber hinaus wird Humira auch bei vielen anderen chronisch entzündlichen Erkrankungen wie Rheumatoide Arthritis, Morbus Bechterew und Morbus Crohn eingesetzt. Wirkmechanismus Der Tumor-Nekrose-Faktor (TNF-alpha) ist ein wichtiger Bestandteil des körpereigenen Abwehrsystems gegen Bakterien. Er schafft die Vorraussetzungen für andere Zellen und Eiweißstoffe, im Kampf gegen Bakterien optimal zu funktionieren. TNF-α wird vor allem von Makrophagen ausgeschüttet und hat vielfältige Wirkungen in vielen Organsystem. Eine lokal erhöhte Konzentration von TNF führt zu den klassischen Entzündungssymptomen: Hitze, Schwellung, Röte und Schmerz. Erhöhte Konzentrationen im Blut können zu Fieber und Appetitminderung mit Gewichtsverlust führen. Bei chronisch entzündlichen Erkrankungen wie Psoriasis ist TNF-α außer Kontrolle geraten. Man findet den Faktor in hohen Konzentrationen, obwohl Bakterien bei dieser Entzündung gar nicht mit im Spiel sind. Die eigentlich gegen Bakterien gerichtete Entzündungsreaktion mit all ihren Folgen wie Schmerz, Rötung und Gewebezerstörung läuft sozusagen ins Leere. Indem man TNF- α aus dem Spiel nimmt, kann man die Entzündungsreaktion ausbremsen. Adalimumab ist ein Antikörper gegen löslichen TNF-α. Durch die Bindung an den Antikörper passt TNF-α nicht mehr ins „Schloss“ (Rezeptor) und kann seine Wirkung in den Zielorganen nicht entfalten. Wie wird Humira angewandt? Es wird empfohlen, dass die Behandlung mit Humira von speziellen Fachärzten eingeleitet und überwacht wird, die über viel Erfahrung mit diesem Medikament verfügen. Humira gibt es als Spritze und als Pen. Mit dem Pen sollen Menschen mit schweren Gelenkproblemen an den Händen bei der Injektion des Medikaments weniger Probleme haben. Wer schon einmal einem Diabetiker beim Spritzen zugesehen hat, wird sich spontan daran erinnert fühlen: Beim Pen ist die Nadel während des Injektionsvorgangs nicht sichtbar. Die Patienten halten den Humira-Pen gegen die Haut, drücken einen Knopf und warten auf die Injektion des Medikaments. Die Injektion selbst wird nach Angaben des Herstellers AbbVie von Patienten beim Pen als weniger schmerzhaft empfunden. Für den Pen gab es eine Studie. Die hieß Touch (Trial Of Usability in Clinical settings of HUMIRA Autoinjector vs. Prefilled Syringe). 52 Patienten nahmen daran teil. Neun von zehn fanden den Pen bequemer und einfach zu handhaben. Acht von zehn berichteten von weniger Schmerzen. Bei Psoriasis arthritis wird in der Regel alle zwei Wochen als Einmalgabe 40 mg des Antikörpers unter die Haut (subkutan) gespritzt. Bei Plaque-Psoriasis wird bei erwachsenen Patienten ein Anfangsdosierung von 80 mg Adalimumab subkutan empfohlen. Die nächste Gabe von 40 mg erfolgt nach einer Woche, danach werden wie bei der Psoriasisarthritis alle zwei Wochen 40 mg verabreicht. Für Kinder mit Plaque-Psoriasis ab 4 Jahren beträgt die empfohlene Dosis 0,8 mg pro Kilogramm Körpergewicht und maximal 40 Milligramm. Die genaue Dosis kann der Arzt in der Fachinformation finden. In den ersten beiden Wochen wird Humira wöchentlich, da nach alle zwei Wochen unter die Haut gespritzt. Bei Patienten, bei denen sich auch nach 16 Wochen noch keine Wirkung gezeigt hat, sollte Humira abgesetzt werden. Bei guter Wirksamkeit kann nach 33 Wochen eine Unterbrechung der Therapie erwogen werden. Studien haben gezeigt, dass bei knapp drei Viertel der Patienten nach diesem Zeitraum keine Rückfälle mehr auftreten. Grundsätzlich ist es möglich, dass man sich als Patient nach entsprechender Schulung das Medikament selbst injiziert. Ob das auch für dich in Frage kommt, solltest du mit deinem Arzt besprechen. Wann darf Humira nicht angewendet werden? bei bekannter Überempfindlichkeit gegen einen der Inhaltsstoffe (auch bei Latex-Allergikern ist Vorsicht geboten, da der Nadelschutz der Spritze Latex enthält) bei aktiver Tuberkulose bei schweren Infektionen wie Blutinfektion (Sepsis) bei Infektionen mit Keimen, die normalerweise harmlos sind (Solche „opportunistischen“ Infektionen sind ein Anzeichen für ein geschwächtes Immunsystems) bei mittelschwerer bis schwerer Herzinsuffizienz Worauf müssen Arzt und Betroffener besonders achten? Besonders gefürchtet ist unter der Behandlung mit Humira das Wiederaufflackern einer nicht richtig ausgeheilten Tuberkulose (Tbc). TNF-α ist in besonderer Weise daran beteiligt, Tuberkelbakterien dauerhaft in Schach zu halten. Fällt dies Wirkung weg, kann die Tuberkulose erneut ausbrechen und dann zu schweren Krankheitsverläufen führen. Ihr Arzt wird Sie daher ausführlich befragen, ob Sie jemals an einer Tbc erkrankt waren oder Kontakt mit Tbc-Kranken hatten. Zusätzlich wird unter Umständen mittels Röntgenaufnahme und/oder Hauttest (Tuberkulin-Test) nach einer inaktiven (latenten) Tuberkulose gefahndet. Wird eine aktive Tuberkulose festgestellt, darf mit der Therapie mit Humira nicht begonnen werden. Bei einer inaktiven Tuberkulose wird zuerst eine Anti-Tuberkulosetherapie eingeleitet. Auch wenn sich vor der Therapie keine Hinweise für eine Tuberkulose ergeben haben, ist eine spätere Infektion oder ein Wiederaufflackern nicht völlig ausgeschlossen. Sie sollten daher während des Behandlungszeitraums besonders auf mögliche Anzeichen einer Tuberkulose wie anhaltender Husten, Gewichtsverlust, niedriges Fieber und Nachtschweiß achten und ggf. sofort Ihren Arzt informieren. Auch andere Infektionen können unter Humira gehäuft auftreten bzw. schwerer verlaufen. Ihr Arzt wird daher versuchen, Infektionen vor der Behandlung weitgehend auszuschließen. Tritt eine schwere Infektion während der Behandlung auf, muss die Behandlung mit Adalimumab möglicherweise abgebrochen werden, bis die Infektion unter Kontrolle ist. Auch eine chronische Hepatitis B. sollte möglichst ausgeschlossen werden. Einige Menschen sind Träger des Hepatitis-B-Virus ohne davon zu wissen. Die Therapie mit Adalimumab könnte das Virus aktivieren. Auch opportunistische Infektionen mit ansonsten harmlosen Erregern einschließlich Pilzerkrankungen können auftreten. Symptome wie Unwohlsein, Fieber, Gewichtsverlust, Schwitzen, Husten und Atemnot müssen daher immer ernst genommen werden. Beim heutigen Wissenstand kann nicht ganz ausgeschlossen werden, dass TNF-Gegenspieler wie Adalimumab das Risiko für Lymphome und andere bösartige Erkrankungen erhöhen. Dies gilt vor allem für Patienten mit einer intensiven abwehrschwächenden (immunsuppressiven) Therapie in der Vorgeschichte. Wurde vorher eine PUVA-Therapie durchgeführt, sollte vermehrt auf die mögliche Entstehung von Hautkrebs geachtet werden. Manche Impfstoffe enthalten lebende Erreger. Auf Impfungen mit solchen Lebend-Impfstoffen sollte während der Therapie mit Humira verzichtet werden. Dazu gehören z.B. Impfungen gegen Masern, Mumps, Röteln, Windpocken, Gelbfieber und Typhus. Impfungen mit Tot-Impfstoffe stellen kein Problem dar. Besondere Vorsicht ist auch bei Patienten mit leichter Herzschwäche (Herzinsuffizienz) geboten, da sich diese unter Umständen verschlechtern kann. Bei Neuauftreten einer Herzschwäche oder Verschlechterung der Symptomatik muss die Therapie abgesetzt werden. Kann Humira in Schwangerschaft und Stillzeit angewandt werden? Da nicht genug Erfahrungen in Schwangerschaft und Stillzeit vorliegen, sollte das Präparat hier nicht eingesetzt werden. Während der Behandlung ist eine sichere Empfängnisverhütung zu empfehlen. Mögliche Nebenwirkungen Sehr häufig (bei einem von 10 Behandelten oder mehr) Reaktionen an der Injektionsstelle wie Rötung, Schwellung, Schmerz, Juckreiz (bei 16% der Patienten – meist mild und kein Grund zum Absetzen) Häufig (bei mehr als einem von 100 Behandelten aber weniger als bei einem von 10) Infektionen der oberen und unteren Atemwege (Schnupfen, Halsentzündungen, Bronchitis, Lungenentzündung), Virusinfektionen (einschließlich Grippe und Herpesinfektionen), Hefepilzerkrankungen (Candidiasis), andere bakterielle Infektionen (z.B. Harnwegsinfektionen) Lymphopenie (Rückgang der Lymphozyten) Benommenheit (einschließlich Schwindel), Kopfschmerz, neurologische Empfindungsstörungen (z.B. „Ameisenlaufen“) Infektion, Reizung oder Entzündung des Auges Husten, Schmerzen im Bereich von Nasen- und Rachenraum Durchfall, Bauchschmerzen, Übelkeit Entzündungen und kleine Geschwüre der Mundschleimhaut (Stomatitis) Erhöhung der Leberenzyme Hautausschläge (Dermatitis, Ekzem), Juckreiz (Pruritus) Haarausfall Schmerzen im Bereich von Muskulatur und Skelett Fieber, Müdigkeit/Abgeschlagenheit, Unwohlsein Gelegentlich (bei mehr als einem von 1000 Behandelten aber weniger als bei einem von 100) Sepsis (Blutinfektion), opportunistische Infektionen, Abszess, Gelenkinfektionen, Hautinfektionen (einschließlich Weichteilinfektion und Impetigo), oberflächliche Pilzinfektionen Blutbildveränderungen (Neutropenie bis hin zu Agranulozytose, Leukopenie, Thrombozytopenie, Anämie, Leukozytose) Lymphknotenschwellungen Hautpapillom, Basalzellkarzinom der Haut Systemischer Lupus erythematodes, Angioödem Arzneimittelüberempfindlichkeit, saisonale Allergien Kaliummangel (Hypokaliämie), erhöhte Blutfette, erhöhte Harnsäurespiegel (Hyperurikämie) Appetitstörungen (bis hin zu Abmagerung) Stimmungsschwankungen, Ängstlichkeit (einschließlich Nervosität und Agitation) Ohnmacht (Synkope), Migräne, Zittern (Tremor), Schlafstörungen Störungen des Sehvermögens, Empfindungsstörungen des Auges Tinnitus, Ohrbeschwerden (einschließlich Schmerz und Schwellung) Herzrhythmusstörungen (Arrhythmie), schneller Herzschlag (Tachykardie), Herzklopfen Blutdruckerhöhung, Gesichtsrötung (Flush), blaue Flecken (Hämatome) Asthma, Kurzatmigkeit (Dyspnoe), Heiserkeit (Dysphonie), verstopfte Nase Blut im Stuhl, Magenschleimhautentzündung (Gastritis), Erbrechen, Dyspepsie, Blähungen, Verstopfung Nesselsucht (Urtikaria), Schuppenflechte (Psoriasis), Ekchymose und vermehrte Blutergüsse, Purpura Blut im Urin (Hämaturie), eingeschränkte Nierenfunktion, Blasen- und Harnröhrenbeschwerden Störungen des Menstruationszyklus und Blutungsstörungen Erhöhung der Kreatinphosphokinase im Blut, Verlängerung der partiellen Thrombinzeit, Nachweis von Auto-Antikörpern Versehentliche Verletzung, beeinträchtigte Wundheilung Selten: (mehr als einer von 10.000 Behandelten aber weniger als einer von 1000) Nekrotisierende Faszitis, virale Hirnhautentzündung (Meningitis), Divertikulitis Lymphom, andere Organtumoren (einschließlich Brust, Eierstock, Hoden), Plattenepithelkarzinome der Haut, schwarzer Hautkrebs (malignes Melanom) Schwere Blutbildveränderung (Panzytopenie), idiopathische thrombozytopenische Purpura Serumkrankheit Schilddrüsenfunktionsstörung (einschließlich Kropf) zu hohe oder zu niedrige Kalziumspiegel (Hyperkalzämie oder Hypokalzämie) Multiple Sklerose, Gesichtslähmung Panophthalmie, Regenbogenhautentzündung (Iritis), Glaukom Hörverlust Herzstillstand, Koronarinsuffizienz, Angina pectoris, Perikarderguss, dekompensierte Herzinsuffizienz Gefäßverschluss, Aortenverengung (Aortenstenose), Venenentzündung (Thrombophlebitis), Aortenaneurysma Lungenödem, Rachenödem, Pleuraerguss, Rippenfellentzündung (Pleuritis) Bauchspeicheldrüsenentzündung (Pankreatitis), intestinale Stenose, Kolitis, Enteritis, Ösophagitis Lebernekrose, Hepatitis, Leberverfettung, Gallensteine, erhöhtes Bilirubin im Blut Erythema multiforme, Pannikulitis Rhabdomyolyse Eiweißausscheidung im Urin (Proteinurie), Nierenschmerzen Wechselwirkungen mit anderen Medikamenten oder Wirkstoffen Wechselwirkungen mit anderen zur Behandlung von rheumatischen Erkrankungen eingesetzten Medikamenten wie Sulfasalazin, Hydroxychloroquin, Leflunomid, Gold, Glukokortikoiden, Salicylaten; nicht-steroidalen Antiphlogistika oder Analgetika sind nicht zu erwarten. Die Kombination mit Methotrexat hat sich als günstig erwiesen, da in diesem Fall seltener Antikörper gegen Adalimumab gebildet werden und die Wirkung verstärkt wird. Die Kombination mit einem weiteren TNF-α-Gegenspieler bringt keinen klinischen Vorteil und erhöht die Infektionsgefahr, sodass davon abgeraten wird. Das gleiche gilt für die Kombination mit Anakinra. Was sollte man sonst noch wissen? Bei Psoriasis-Arthritis kann Humira die klinischen Zeichen der Gelenkentzündung bessern und das Fortschreiten der Gelenkentzündungen vermindern. Auch eine deutliche Verbesserung der körperlichen Funktionsfähigkeit ist gezeigt worden. Bei mäßiger bis schwerer Plaque-Psoriasis kann mit Adalimumab eine rasche Rückbildung der Hauterscheinungen bis hin zum völligen Abheilen erreicht werden. Die Biologika Humira und Enbrel sind vor allem für die Langzeittherapie einer stabilen, ständig fortschreitenden Psoriasis geeignet. Ein besonders schnelles Ansprechen in kritischen Situationen erreicht man dagegen mit Infliximab und Ustekinumab. Nach einer Therapiepause kann nicht garantiert werden, dass man bei einem Rückfall wieder genauso gut auf die Therapie mit Adalimumab anspricht. Wird das Therapieziel nach 12 Wochen mit Humira nicht erreicht, kann mit Methotrexat kombiniert werden. Bringt auch das keinen Erfolg kann der Wechsel auf ein anderes Biologikum erwogen werden. Maria Weiß, Ärztin Lagerung Die Fertigspritzen müssen im Kühlschrank (2 bis 8°C) aufbewahrt werden. Um den Inhalt vor Licht zu schützen, sollte man die Spitzen in der Originalverpackung lassen. Kosten von Humira Eine Packung mit 2 Pen mit je 40 mg Adalimumab (Humira) kostet etwa 990 Euro (Stand August 2022). Eine Packung mit 6 Pen mit je 40 mg Adalimumab (Humira) kostet etwa 2859 Euro (Stand August 2022). Die Preise sind Listenpreise. Durch Rabattverträge, die Verschreibung eines Biosimilars und weitere Umstände können (und werden) die Kosten davon abweichen. Deshalb ist diese Angabe nur als sehr grobe Richtschnur anzusehen. Verwendete Literatur: Fachinformation Humira Frank Bachmann et al; Stellenwert der Biologika im Praxisalltag; AP Dermatolgie/Allergologie 2009; 4: 28-31 Kurz gemeldet 2024: Amgevita, ein Biosimilar von Humira, ist nun höher konzentriert. Dadurch verringert sich der Zeitaufwand des Spritzens. Außerdem ist Amgevita drei Jahre lang haltbar. [Quelle] November 2019: Imraldi, ein Nachahmer-Präparat (Biosimilar), kostet in Deutschland jetzt nur noch halb so viel wie das Original-Produkt Humira. [Quelle] November 2019: Nach dem Ende des Patentschutzes für das Medikament Humira hatte der Hersteller AbbVie starke Umsatzverluste erwartet. Sie fielen mit 3,9 Prozent weltweit dann geringer aus als befürchtet. [Quelle] Oktober 2019: Ein Jahr nach Auslaufen des Patentschutzes wird das Medikament Humira nur noch halb so oft verschrieben. Biosimilars – die Nachbauten des Original-Arzneimittels – haben also kräftig aufgeholt. [Quelle] Oktober 2018: Das Biosimilar Cyltezo kommt erst einmal nicht auf den Markt. Grund sind wohl Patent-Streitereien in den USA. November 2016: Pen, Spritze und Verpackung bei Humira wurden leicht geändert. Pen und Spritze enthalten nur noch die halbe Füllmenge. Die Zahlen auf dem Pen sind nun weiß und das Sichtfenster ist größer. Bei der Spritze ist deutlich zu sehen, dass sie weniger Inhalt hat. Verringert wurde laut Hersteller die Menge der Füllstoffe und nicht die des Wirkstoffs. Alles in allem soll die Injektion weniger brennen. In einem Flyer gab es den Hinweis, dass Anwender des Pens weiterhin nach dem Auslösen bis 10 zählen sollten. Tipps zum Weiterlesen In unserer Community tauschen Betroffene ihre Erfahrungen mit Humira aus. Wer Humira bekommt, kann an einem Patientenbetreuungsprogramm teilnehmen. Dafür kann man sich bei AbbVie Care anmelden. aktueller Beipackzettel von Humira eine Übersicht über Humira und warum es in der EU zugelassen ist von der europäischen Arzneimittel-Behörde EMA (PDF)
- 18 Kommentare
-
- AbbVie
- Adalimumab
-
(und 2 mehr)
Markiert mit:
-
Am 29. Oktober 2010 - dem Welt-Psoriasis-Tag - konnte jeder seine Fragen stellen, die er zu innerlichen Medikamenten schon immer mal loswerden wollte. Professor Thomas Dirschka saß am anderen Ende der Tastatur, um den Wissensdurst zu stillen. Mal eine ganz blöde Frage: Was sind diese Systemtherapien? Keine blöde Frage! Das sind Medikamente, die im Gegensatz zu Cremes und Salben eingenommen oder gespritzt werden. Seit 4 Wochen habe ich nun MTX genommen. Meine Leukozyten sind von 3,6 auf 2 runter. Ich finde das sehr besorniserregend. Wie kann ich die wieder hochfahren? MTX setze ich erst einmal ab. Sie sollten MTX absetzen. Eine Alternative wäre z.B. Fumarsäurederivate, wenn Sie keine Arthritis haben. In zwei Wochen geht es für mich in eine Reha. Nun habe ich aber von vielen Seiten gehört, dass eine Reha zwar kurzfristig die Pso in den Griff bekommt, dann aber schon nach kurzer Zeit soll es wieder los gehen. Meine Mutter war auch schon einige Male weg und hat gleiche Erfahrungen gemacht. Lohnt sich dann überhaupt eine Kur? Mein Arzt will mich unbedingt zu so einer Reha schicken, da der Körper zu extrem befallen ist. Ich habe nur Angst davor, dass ich nach der Reha auch Probleme im Gesicht bekomme, die ich jetzt noch nicht habe. Eine Reha bringt zunächst mal Entspannung und Ruhe - das ist bei Pso wichtig. Aber natürlich keine Langzeitkontrolle. Hier gibt es heute sehr wirksame Medikamente. Ich leide seit 40 Jahren an einer Psoriasis, die nicht sehr stark ausgeprägt ist. Wie bekomme ich die Stellen hinter dem Ohr und auf dem Kopf weg? Ich bin 63 Jahre, weiblich. Cremes sind unangenehm wegen langen Haaren. Gibt es auch eine andere Möglichkeit? Es gibt für die Kopfhaut sehr gute Schäume, die nicht fetten oder Spezialshampoos, die verschreibungspflichtig sind. Beide Anwendungen sind sehr wirksam und nicht fettig. Ich leide seit ca. 12 Jahren an Pso, erst an wenigen Stellen, jetzt habe ich es an den Ellbogen, am Po, Oberschenkeln, auf den Füßen, an den Fuß und Fingernägeln und in letzter Zeit sehr stark auf dem Kopf, aber jetzt mit Haarausfall. Da ich eine Frau bin, ist der Haarausfall und die Pso an den Nägeln für mich besonders schlimm, da ich im Dienstleistungsbereich arbeite und ich da wirklich drunter leide. Keines der Medikamente, die mir verschrieben wurden, hat mir wirklich geholfen, ich weiß jetzt nicht mehr weiter. Ich hätte ja gerne an Ihrer Studie mit der Grünlichttherapie teilgenommen, ist das noch möglich? Die Studie ist leider beendet. Es laufen aber aktuell neue Studien mit sehr wirksamen Medikamenten. Bei einer so schlimmen Schuppenflechte wirken leider äußere Therapien nicht so gut. Hier sollte man so genannte Systemtherapien einsetzen. Sie können sich gerne bei uns nach laufenden Studien erkundigen. Ich habe bereits 30 Infusionen Remicade im Uni-Spital erhalten (alle 8 Wochen). Bin seitdem vollkommen erscheinungsfrei. Meine Frage: Gibt es Erfahrungsberichte darüber, wie lange Infliximab gegeben werden darf und welche evtl. Nebenwirkungen sich aufgrund der langen Phase einstellen können. Bin 60 Jahre und leide seit 7 Jahren (also Spätzünder) an dieser Erkrankung. Wenn Sie die Therapie gut vertragen, ist sie auch langzeitig unter ärztlicher Kontrolle sicher. Die dauernde Entzündung bei Schuppenflechte sollte kontrolliert werden (z.B. durch eine Systemtherapie), da sie andere Erkrankungen (z.B. Herzinfarkt) begünstigt. Also: Bleiben Sie dabei, so lange es gut wirkt. Bei mir ist eine Gebärmutterschleimhautverdickung aufgetreten und die Gynäkologin fragte mich nach Immunsuppresiva. Gibt es da einen Zusammenhang mit der Verabreichung von Remicade? Muss noch anmerken, dass ich jede Woche MTX 7,5 mg nehme. Das Remicade wirkt auf einen bestimmten Bereich des Immunsystems dämpfend. In klinischen Studien ist aber kein Zusammenhang mit Gebärmutterveränderungen gesehen worden. Die Frage ist jedoch sehr speziell und erfordert mehr Informationen über die Art der Gebärmutterveränderung. Danke für die schnelle Antwort. Mit Gelbkörperhormonen bin ich zur Zeit behandelt worden, danach evtl. eine Kürettage und man wird weitersehen. Einen Zusammenhang mit den Infusionen sehen Sie also nicht? Nein. Es sollte aber hier noch einmal genau der feingewebliche Befund des Gewebes angesehen werden; ggf. spielen bestimmte Viren schon einmal eine Rolle; dann sollte man neu überlegen. Welche Erfahrungen haben Sie mit der Langzeitsanwendung von Fumaderm? Stichworte: Wirkverlust, Blutwerte - Erfahrungen Fumaderm ist ein sehr sicheres Medikament. Am Anfang der Therapie treten schon mal Nebenwirkungen am Magen / Darm auf. Auch können bei einzelnen Patienten weiße Blutkörperchen absinken (ist aber selten sehr ausgeprägt). Damit ist das für eine Langzeitkontrolle sehr gut geeignet. Ich selbst habe Patienten seit 15 Jahren unter Fumaderm. Danke für Ihre Antwort auf die Fumaderm-Antwort. Stellten Sie eine abnehmende Wirkung von Fumaderm im Laufe der Jahre fest? Nein, das ist ein besonderer Vorteil dieses Präparates. Die Frage ist aber wichtig, da solche Wirkverluste durchaus bei anderen Medikamenten vorkommen; z.B. Cyclosporin. Wenn jemand auf Fumaderm anspricht, kann man davon ausgehen, dass nach einer Behandlungspause das Medikament wieder wirkt? Ja! Aber wieso sollte eine Behandlungspause eingelegt werden? Ein Patient der unter Bluthochdruck leidet macht ja auch keine Behandlungspause mit seinen Bluthochdruckmedikamenten! Die Schuppenflechte sollte wirklich langzeitkontrolliert werden, da die Entzündung auch für andere Organe schlecht ist. Also… Keine Pause. Die Pause war bezogen auf mögliche Verschlechterung der Blutwerte bei Fumaderm. Die Blutwerte ändern sich nur sehr selten, auch in der Langzeittherapie ist das Präparat sicher. Es gibt keinen Grund, zu unterbrechen, es sei denn, bei Ihnen sind im konkreten Fall tatsächlich Blutveränderungen aufgetreten. Aus Vorsicht muss man jedoch nicht unterbrechen. Mein Problem ist, dass ich jetzt endlich eine Lotion gefunden habe, die mir hilft, die aber nur einmalig von einem Allgemeinarzt verschrieben wurde. Der Hautarzt, bei dem ich war, wollte sie mir allerdings nicht verschreiben, sondern hat mir etwas anderes geben wollen, was mir aber gar nicht hilft. Wie kommt man denn an ein Medikament, von dem man schon weiß, dass es einem hilft, es aber nicht vom Arzt verschrieben wird?" Welche Lotion ist das? Wenn sie gut wirkt und auch länger gegeben werden kann, sollte der Hautarzt das auch verschreiben. Sind es die Kosten oder hat der Arzt andere Gründe genannt, wieso er das nicht verschreibt? Es handelt sich bei der Lotion um Clobegalen. Der Allgemeinarzt wollte das aber nicht weiter verschreiben, sondern hat mich nur zum Facharzt, also Hautarzt, geschickt. Und nein, der hat nicht begründet, weswegen er mir das nicht verschreiben möchte. Mir bleibt jetzt nur noch, alle Hautärzte in der Stadt auszuprobieren und zu hoffen, dass ich einen finde, der mir das wieder verschreibt. Clobegalen wirkt gut, es darf aber nicht dauerhaft eingesetzt werden; man braucht hier Behandlungspausen. Ansonsten ist das Präparat auch nicht so teuer, sodass Kostengründe hier nicht so wichtig sind. Vielleicht sprechen Sie noch einmal mit Ihrem Hautarzt. Haben Sie eigentlich schon Erfahrung mit Biologics gemacht wie Humira oder Stelara? Klar, das sind ja keine ganz neuen Präparate mehr; was möchten Sie denn darüber wissen? Ab wann empfehlen Sie die Gabe von MTX? Ich habe leichte Beschwerden mit den PSA - vor allem in den Kniegelenken (meist beim Treppensteigen und längeren Laufen). Soll aber vorerst nur Ibuprofen nehmen. Das hängt davon ab, wie Ibuprofen wirkt. Wenn es gut funktioniert, kann das ja zunächst weiterlaufen. MTX wirkt gut bei Schuppenflechtenarthritis; es wirkt aber nicht bei z.B. Gelenkverschleiß. Ist es denn klar, dass die Kniebeschwerden nur von der Psoriasis kommen. Wenn das so ist und Ibuprofen nicht ausreicht, könnte man MTX versuchen. Biologics zielen auf verschiedene Zielstrukturen ab - Humira auf TNF alpha und Stelara auf die gemeinsamen Ketten von IL-12 und IL-23. Beide Produkte sind einfach zu handhaben, das weiß ich. Aber welches bietet besser Erfolgschancen? Beide Produkte haben in klinischen Studien eine ähnliche Wirksamkeit gezeigt. Stelara wird nur alle 3 Monate gespritzt, was manche als Vorteil empfinden. IL 12/23 gehört auch die Entzündungswelt von TNF alpha, sodass auch der Wirkmodus nicht so unterschiedlich ist. Also: Beides ähnlich gut geeignet. Ibuprofen wirkt soweit. Ich creme meine Knie auch noch mit Kytta-Salbe ein. Bilde mir ein, das hilft in Kombination. 😉 Hab aber Angst, dass der Gelenkverschleiß nicht mehr zu reparieren ist. Wenn es Verschleiß ist, wäre MTX nicht so gut. Manchmal helfen bei Gelenkverschleiß auch kleine Tricks, wie z.B. eine Schuhaußenranderhöhung; vielleicht sprechen Sie mal mit Ihrem Orthopäden darüber; dann können die Knie bei etwas anderer Belastung länger halten. Ich habe auch noch ein blöde Frage 🙂 Was genau ist die Biologika-Behandlung und wie sind die Erfolgschancen? Wieder eine wichtige Frage... Biologics sind neue Medikamente, die ganz gezielt in Fehlsteuerungen des Immunsystems angreifen, und zwar dort, wo die Erkrankung entsteht. Die Erfahrungen mit diesen Medikamenten sind sehr gut; allerdings dürfen sie erst verordnet werden, wenn herkömmliche Schuppenflechtenmedikamente versagt haben, nicht vertragen werden oder kontraindiziert sind. Ich weiß, dass viele Patienten sehr unter Schuppenflechte leiden, aber nie mehr als Cremes und Salben bekommen haben. Das muss sich ändern, da es heute sehr gute Möglichkeiten gibt, diese schlimme Krankheit zurückzudrängen. Das ist für die Lebensqualität betroffener Patienten oft wie ein neues Leben. Können Sie die neuen Möglichkeiten kurz erläutern? Es gibt heute eine ganze Palette von Therapien gegen Schuppenflechte, die sehr individuell auf die Bedürfnisse der Patienten abgestimmt werden können. Die Therapien sind sehr gut erforscht und haben auch für die Langzeitkontrolle gute Wirksamkeit und Verträglichkeit gezeigt. Leider werden diese neuen Therapie zu wenig eingesetzt, was oft mit den Kosten begründet wird. Woran liegt das, dass man anfangs oft zu lange bei Salben bleibt? Bei mir war das auch so. Ehrlich gesagt - ich verstehe das auch nicht. Cremes und Salben sind bei leichter und begrenzter Schuppenflechte berechtigt. Ansonsten gehört eine mittelschwere bis schwere Schuppenflechte anders behandelt. Vielleicht machen sich manche Ärzte nicht genügend Gedanken, was Schuppenflechte für die Betroffenen wirklich bedeutet und wie schön das Gefühl ist, die Krankheit mal los zu sein. Ich darf hier vielleicht ergänzen, dass meine Schwester auch unter Schuppenflechte litt und ich daher weiß, wie schwer das Leben mit dieser Krankheit gerade für junge Menschen sein kann und wie frustrierend das dauernde eincremen ist, v.a wenn es nicht wirkt. Ist es eigentlich so, dass bei Einnahme aller Biologics eine Schwangerschaft vermieden werden sollte, oder gibt es Ausnahmen? Zu Schwangerschaften unter der Therapie mit Biologics gibt es bislang zu wenig Informationen, sodass für die Zeit der Anwendung eine Schwangerschaft ausgeschlossen werden sollte. Man weiß einfach zu wenig und geht auf Nummer sicher. Können Sie einige Tipps geben, wo man sich gut zum Thema informieren kann? Ja, gerne. Ein Weg sind sicherlich Selbsthilfeorganisationen; hier gibt es verschiedene, die man im Internet findet. Dabei geht es nicht nur um aktuelle Tipps, Vermittlung geeigneter Behandlungszentren und neuer Therapien sondern natürlich auch um das Gefühl, mit der Krankheit nicht allein zu sein. Das erscheint mir besonders wichtig. Eine weitere Frage zu einem mir bekannten Fall: Warum werden in bekannt gut wirksamen Auswirkungen Biologics durch eine behandelnde Klinik eingestellt und mit einem anderen Biologic herumexperimetiert? Ich kenne den konkreten Fall zwar nicht, habe hier aber eine klare Meinung: Wenn ein Patient gut auf eine Therapie anspricht, sollte er dabei bleiben und man sollte ihn nicht in klinischen Studien behandeln. Klinische Studien sind eher was für Patienten, die bisher unbehandelt sind oder bei denen die bisherige Therapie nicht wirkt.Studien sind wichtig. Medikamente werden aber heute nur zugelassen, wenn sie mindestens so wirksam sind wie bisher zugelassene Medikamente. Sie müssen also eine Verbesserung darstellen. Ich finde, es ist sehr schwierig, einen Hautarzt zu finden, der indivuduell auf den Pso-Patienten eingeht. Mein Sohn und ich haben beide Pso und schon so manchen Arzt durch. Zur Zeit sind wir im Ärztehaus am Laurentiusplatz in Behandlung, aber das Einzige, was uns ständig verschrieben wird, ist Cortison. Ich habe oft das Gefühl, abgefertigt, aber nicht ernst genommen zu werden. Ich glaube, das ist ein besonderes Problem unseres Gesundheitssystems. Diese Antwort hilft Ihnen konkret sicher nicht; aber das System ist einfach auf Masse und nicht auf Klasse angelegt. Gerade bei chronischen Hautkrankheiten ist die Betreuung und Fürsorge besonders wichtig - kostet aber Zeit, die im System nicht vorgesehen ist. Für Medikamente stehen zu wenig Mittel zur Verfügung, was ein weiteres Problem ist. Ab welchen Punkt sollte mit der innerlichen Therapie begonnen werden? Es gibt dazu eine einfache Regel: Wenn entweder 10% der Körperoberfläche betroffen sind oder ein Schweregrad-Index, den der Hautarzt misst (PASI-Index) größer 10 ist oder die Lebensqualität des Patienten deutlich eingeschränkt ist (kann man auch mit Fragebogen messen). Auch eine sehr lokalisierte Psoriasis, z.B. im Anal- oder Genitalbereich kann Anlass geben, eine innerliche Therapie einzusetzen. Ist meine Information richtig, dass über die Dauer der Erkrankung zunächst mit äußerlichen Medikamenten und Bestrahlungen behandelt wird, dann mit innerlichen Medikamenten (sofern Erfolgsaussicht besteht) und erst möglichst spät mit Biologika, um sich noch Chancen für die Zukunft der Behandlung offen zu lassen? Oder behandelt man als Arzt eher nach aktueller Erfordernis? Nein, das ist anders. Wenn die Schuppenflechte mittelschwer oder schwer ist, fängt man gleich mit einer innerlichen Therapie an. Die Medikamente muss man nicht für später aufsparen. Biologics sind sinnvoll, dürfen aber erst eingesetzt werden, wenn herkömmliche Therapien nicht wirken, nicht vertragen werden oder kontraindiziert sind. Ich verwende Enbrel schon ca. 5 Jahre, gibt es Erfahrungswerte wie lange Enbrel® angewendet werden kann? Mir kommt vor, dass die Wirkung nachlässt, gibt es hierzu auch schon Auswertungen? Es gibt Auswertungen über diesen Zeitraum; dabei zeigte sich in klinischen Studien kein Wirkverlust. Im Einzelfall kann es jedoch immer mal zu Wirkverlusten kommen; ich würde aber dabei bleiben, solange die Psoriasis damit befriedigend kontrolliert wird. Nach langjähriger Psoriasis hat sich bei mir vor einigen Jahren Psoriasis-Arthritis dazugesellt. Die Gelenkbeschwerden sind gerade im Winter bei Kälte manchmal ziemlich massiv. Zehen und Fingergelenke sowie Wirbelsäule sind fast permanent betroffen. Ich weiss, dass ich irgendwann Medikamente nehmen sollte um Gelenkveränderungen zu vermeiden. Nur wann ist der richtige Moment? Ich habe Angst vor Nebenwirkungen... Bitte bedenken Sie, dass eine chronische Entzündung, wie bei Psoriasis mit Arthritis andere gesundheitliche Risiken durch die Entzündung kommen. Z.B. ist das Herzinfarktrisiko bei schwerer Psoriasis bis 4-fach erhöht; mit der Therapie sinkt auch dieses Risiko. Außerdem haben Sie in Ihrer Situation eine deutliche Einschränkung der Lebensqualität. Es gibt gerade für Sie sehr gute Medikamente, die Ihre Situation deutlich bessern könnten. Eine Thearpieempfehlung kann ich leider nicht geben, da ich Ihren Fall nicht genau kenne; sprechen Sie doch mal mit Ihrem Hautarzt darüber. Es werden meistens drei Standardmedikamente zur innerlichen Therapie verabreicht (Cyclosporin, MTX und PUVA) alle diese Medikamente sind mehr als überholt und die Nebenwirkungsliste ist endlos gibt es ausser den Biologics noch Alternativen? Nicht alles Alte ist auch schlecht: Cyclosporin finde ich auch nicht so gut; macht Nebenwirkungen und wirkt mit der Zeit immer schlechter. MTX kann man auch länger geben und es funktioniert in mittlerer Dosierung oft ohne Probleme längere Zeit. PUVA darf wegen des Hautkrebsrisikos nicht unbegrenzt eingesetzt werden. Ein weiteres Medikament, das lange und oft sicher funktioniert sind Fumarsäureester; hierzu gibt es über 10 Jahre sehr ermutigende Langzeit-Erfahrungen. Da frage ich mich jetzt, wenn eine Psoriasis im Anal- oder Genitalbereich vorhanden ist (bei mir ist die rechte Gesäßhälfte fast komplett befallen) bei mir immer noch nur mit Cortison behandelt wird? Herr Dr. Dirschka, ich glaube, ich sollte mal bei Ihnen vorbeikommen :-))) Mir wurde noch nie eine innerliche Therapie empfohlen. Der Befall am Gesäß ist oft sehr belästigend. Es ist mittlerweile aber Teil nationaler und internationaler Psoriasisleitlinien, dass man innerlich in solchen Fällen therapieren sollte. Solche Therapien bekommen sie aber auch bei jedem guten Dermatologen in Deutschland / Schweiz / Österreich. Sprechen Sie doch mal offen mit Ihrem Arzt. Gibt es spezielle Behandlungsmethoden bei Psoriasis im Genitalbereich? Sie tritt bei mir, wenn sie auftritt, in Form der Psoriasis inversa auf und befällt um die 100 % des männlichen Genitals. Länger währendes Auftreten führt zu phimoseähnlicher Beeinträchtigung. Es gibt keine spezielle Therapie. Wenn es sehr schlimm ist und Kortisone / Vitamin-D3-Präparate nicht wirken, sollte man eine innerliche Therapie erwägen. Auch wenn die Fläche des Befalls klein ist, ist der Leidensdruck bei dieser Lokalisation natürlich maximal. Sprechen Sie doch mal mit Ihrem Dermatologen über Möglichkeiten der innerlichen Therapie. Meine Ärztin weiß das ja, ich habe ihr alle befallenen Stellen gezeigt, aber trotzdem gab es bisher nur Cortison. Ich empfinde das auch sehr belastend für mein Sexualleben, meinen Mann stört meine Pso zwar überhaupt nicht, aber ich schäme mich trotzdem und das schränkt mich ein. Wenn Ihre Ärztin dafür kein Verständnis hat, ist sie für Sie die falsche Ärztin! Dann würde ich mal wechseln und offen die Probleme anprechen! Wie stellt man fest, ob die Wirbelsäule durch Pso in Mitleidenschaft gezogen wurde oder ob es nur normale Rückenschmerzen sind? Durch eine Röntgenaufnahme, eine Skelettszintigraphie (die zeigt an, wo genau die Entzündung sitzt) und ggf. durch eine Blutuntersuchung des HLA B27, das oft bei Befall der Wirbelsäule positiv ist. Betreffend Ihrem Hinweis zur chronischen Entzündung bei meiner Psroriasis-Arthritis: Ich frage mich schon lange, ob meine jahrelange dauernde Müdigkeit (um nicht zu sagen Erschöpfung) nicht auch einen Zusammenhang mit der chronischen Entzündung von Haut und Gelenken hat. Was meinen Sie dazu? Genau das meine ich. Da ist ein dauerndes entzündliches Grundrauschen in Ihrem Körper. Und das kostet in jeder Beziehung Kraft. Ist ein Rückfall mit Stelara möglich? Was meinen Sie genau? Die Psoriasis kommt nach dem Absetzen wieder. Unter Therapie bleibt die Psoriasis sehr lange stabil (hier gibt es bereits Langzeitdaten). Oder meinen Sie einen so genannten Rebound, also dass die Psoriasis nach Absetzen schlimmer wiederkommt? Das kann, muss aber nicht sein. Vielen Dank für Ihre Antworten. Ich habe noch einige neue Dinge, trotz Vorkenntnisse, erfahren dürfen. Danke! Gerne! Ich hoffe, ich habe etwas weitergeholfen! Möchten Sie abschließend noch ein kleines Resumee geben? Herzlichen Dank für den engagierten Chat; hat mir viel Spaß gemacht. Die Probleme sind immer die gleichen: Es gibt schon gute Therapien, aber wie gelange ich am besten zu diesen Therapien. Ich denke, die Gesundheitspolitiker müssen noch einmal nachdenken und sollten sich vielleicht mal in diese Chats einklinken, um das Ohr näher am Volk zu haben. Herzliche Grüße und ein schönes Wochenende.
- 3 Kommentare
-
- Clobegalen
- Fumaderm
- (und 4 mehr)
-
Im Laufe der Jahre wurde der Wirkstoff Adalimumab, der in Humira enthalten ist, mehreren Studien unterzogen – sowohl vor der Zulassung als auch danach. Wir schreiben hier eher protokollarisch wichtige Ergebnisse einiger Studien auf. Adept (zusammengesetzt aus: Adalimumab Effectiveness in Psoriastic Arthritis Trial) ADEPT war eine placebokontrollierte, doppelblinde Studie. Darin wurden die Wirksamkeit und Verträglichkeit von Humira bei 313 Erwachsenen mit mäßiger bis schwerer, aktiver Psoriasis arthritis untersucht. Bei ihnen hatten Entzündungshemmer ohne Kortison (nichtsteroidale Antiphlogistika) nicht geholfen. “Mitbringen” mussten sie drei oder mehr geschwollene Gelenke und drei oder mehr schmerzende Gelenke. Den Patienten wurde jede zweite Woche subkutan (unter die Haut) ein Scheinmedikament (Placebo) oder 40 mg Humira gespritzt. Nach 12 Wochen waren die Gelenkschmerzen und arthritischen Probleme bei 60 Prozent der Patienten um 20 Prozent besser. Nach 24 Wochen hatte fast ein Viertel der Patienten 70 Prozent weniger Schmerzen und Probleme. Ein weiterer gemessener Wert heißt mTSS. Damit wird die Knochenerosion (Abtragung) und die Verengung des Gelenkspalts beurteilt. Die Patienten mit Humira hatten nach 24 Wochen deutlich weniger Veränderungen in diesem Bereich. als die Patienten mit dem Scheinmedikament. 69 der Patienten in der Studie hatten eine Psoriasis, die mehr als drei Prozent der Körperoberfläche befallen hatte. 42 Prozent von ihnen wiesen nach 24 Wochen eine Verbesserung der Psoriasis-Erscheinungen um 90 Prozent (!) auf. Ein Drittel dieser Patienten hatte das gute Ergebnis schon nach 12 Wochen erreicht. Es bliebt bei ihnen bis zum Ende der Studie so. Kein einziger Patient mit dem Scheinmedikament erreichte diese sehr gute Verbesserung seiner Psoriasis nach 24 Wochen – was nun aber auch nicht weiter wundert. Nebenwirkungen Mehr als fünf Prozent der Patienten mit Humira bekamen unerwünschte oder schwere Nebenwirkungen zu spüren, zum Beispiel Infektionen der oberen Atemwege Nasopharyngitis (Entzündung des Nasenrachens; meist eine Entzündung der Rachenmandel) Reaktionen an der Einstichstelle Kopfschmerzen Hypertonie (Bluthochdruck) Generell wird Humira in Verbindung gebracht mit Nebenwirkungen wie Schwindelgefühl Infektionen der Harnwege Übelkeit Durchfall Halsschmerzen Herpes simplex Bauchschmerzen Ausschlag und Juckreiz Schmerzen an der Einstichstelle wurde von mehr als jedem zehnten Patienten berichtet. Believe Thema: Wirksamkeit von Adalimumab (1) beteiligte Patienten: 730 Patienten mit mittelschwerer bis schwerer Plaque-Psoriasis, bei denen zuvor mindestens zwei innerliche Therapien fehlgeschlagen oder aus anderen Gründen nicht durchführbar waren Durchführung: 16 Wochen lang Adalimumab entweder zusammen mit Vitamin-D3-/Kortison-Salbe oder mit einer Placebo-Creme Ergebnis: Verbesserung der Psoriasis-Symptome (PASI) um mindestens 75 Prozent bei 70 Prozent der Patienten Verbesserung der Psoriasis-Symptome (PASI) um mindestens 90 Prozent bei 50 Prozent der Patienten Außerdem festgestellt: Kombination mit Salben ohne anhaltenden zusätzlichen Effekt Champion Die Champion-Studie war eine wichtig für die Zulassung von Humira zur Behandlung der Plaque-Psoriasis. An der Champion-Studie waren 271 Patienten in acht europäischen Ländern und in Kanada beteiligt, die 16 Wochen lang mit Humira behandelt wurden. In dieser Studie wurde (erstmals) die Wirkung von Humira mit der des Standard-Medikaments MTX und einem Placebo verglichen. 17 Prozent von ihnen hatten hinterher keine Psoriasis-Anzeichen mehr, also eine Besserung um 100 Prozent. In der Gruppe, die MTX bekam, waren es 7 Prozent. Unter den Patienten, die ein Placebo bekamen, waren immer noch zwei Prozent. Eine Besserung um immer noch 75 Prozent erreichten 80 Prozent der Patienten. Mit MTX waren es 36 Prozent, mit Placebo 19 Prozent - was aber auch beachtlich ist. Reveal Die Reveal-Studie war ebenfalls wichtig für die Zulassung von Humira zur Behandlung der Plaque-Psoriasis. Sie erstreckte sich über 52 Wochen. Darin ging es um die Effizienz des Medikaments, aber auch um die Wirksamkeit. Hier gab es aber keinen Vergleich mit einem anderen Medikament. In den USA und Kanada nahmen 1.200 Patienten mit einer mittelschweren bis schweren Psoriasis an der Studie teil. Nach 16 Wochen erreichten 71 Prozent der Patienten mit Humira eine Besserung ihrer Schuppenflechte um 75 Prozent. 6,5 Prozent der Placebo-Bekommer kamen ebenfalls so weit. 20 Prozent der Humira-Patienten hatten nach der Behandlung keine Stellen mehr. Ein Prozent der Patienten, die "nur" ein Placebo bekamen, erlebten den gleichen Effekt. Ergebnis einer offenen Verlängerung der Studie: 86 Prozent der Patienten, deren PASI in der eigentlichen Studie um mindestens 75 Prozent besser geworden waren, hatten auch nach zwei Jahren noch ein genauso gutes oder sogar besseres Ergebnis. Daten aus einer Studie in Phase II Daten aus einer Studie in Phase II belegen eine Verbesserung der Krankheitsaktivität und Lebensqualität (2) Der Wirkstoff Adalimumab wirkt sehr gut und lange: Das Ergebnis einer Studie wurde Hautärzten in den USA während ihrer 63. Jahreskonferenz im Jahr 2005 vorgestellt. Die Studie in Phase II zeigte: Das Biologikum Adalimumab (Medikamentenname: Humira) zeigt im Einsatz bei der Schuppenflechte eine hohe Wirksamkeit und verbessert nachhaltig die Lebensqualität der Patienten. Genauer: Bei fast 70 Prozent der Patienten, die mit 40 Milligramm Adalimumab alle 14 Tage behandelt wurden, verbesserte sich die Krankheitsaktivität um mindestens 75 Prozent. Diese Verbesserung hielt über den 60-wöchigen Behandlungszeitraum - also deutlich länger als ein Jahr - an. Adalimumab (Humira) wird subkutan (unter die Haut) gespritzt. Mehr als ein Drittel der mit Adalimumab behandelten Patienten erreichten eine Verbesserung der Krankheitsaktivität um 90 Prozent. Das ist mehr als üblicherweise in klinischen Studien erwartet wird. Außerdem beurteilten Ärzte das Hautbild ihrer Probanden. Bei fast zwei Dritteln bescheinigten sie ein "klares" oder "nahezu klares" Hautbild. Auch die Lebensqualität der Patienten verbesserte sich im Rahmen der Studie, und das anhaltend: 34,3 Prozent schilderten auch nach einem Behandlungszeitraum von 60 Wochen, dass ihre Lebensqualität "überhaupt nicht" von der Erkrankung beeinträchtigt sei. Diese Ergebnisse belegen, dass eine Therapie mit 40 mg Adalimumab s.c. alle 14 Tage eine nachhaltige Verbesserung der klinischen Zeichen und Symptome der Psoriasis erreicht. Die Art und Häufigkeit der im Rahmen der Studie beobachteten unerwünschten Ereignisse waren mit den Sicherheitsdaten aus den vorausgegangenen Adalimumab-Studien bei rheumatoider Arthritis und Psoriasis Arthritis vergleichbar. Meta-Analysen Thema: Sicherheit von Adalimumab (1) beteiligte Patienten: 1800 Ergebnisse: Sterberate auch nach Langzeit-Therapie nicht erhöht Krebsrisiko nach Langzeit-Therapie niedriger als in der Gruppe gesunder Probanden Quellen: (1) Dr. Diamant Thaci, Uni-Klinik Frankfurt/Main, beim EADV-Kongress in Berlin, zitiert in "Mit TNF-alpha-Blocker gegen schwere Psoriasis", Ärzte Zeitung, 23.10.2009 (2) Quelle: Pressemitteilung der Firma Abbott, 14. März 2005 - 63. Jahreskonferenz des amerikanischen Dermatologen-Verbandes (American Academy of Dermatology - ADD)
-
Die US-Arzneimittelbehörde hat alle Hersteller von TNF-Alpha-Blockern im Jahr 2009 dazu "verdonnert", weitere Warnhinweise in den Fachinformationen ihrer Medikamente anzubringen. Betroffen sind die Mittel Remicade, Enbrel, Humira, Cimzia und Simponi. Die Warnungen drehen sich hauptsächlich um die Anwendung der Medikamente bei Kindern und Jugendlichen. Bei denen traten häufiger Lymphome und maligne Melanome auf, während sie einen der TNF-alpha-Blocker bekamen. Gewarnt wird aber auch vor einem erhöhten Leukämie-Risiko - sowohl bei Kindern als auch bei Erwachsenen. Außerdem kann eine Schuppenflechte durch diese Medikamente überhaupt erst ausgelöst werden. Die europäische Behörde für die Zulassung von Medikamenten – die EMA – hat nicht reagiert. Die Arzneimittelkommission der deutschen Ärzteschaft hat in einer "Drug Safety Mail" aber schon mal an alle Ärzte appelliert, die neuen Warnhinweise zu beachten. Die FDA fordert die Ärzte dazu auf, die Patienten oder deren Eltern auf die Risiken deutlich hinzuweisen. Die Hersteller sollen zudem ihre Informationsmaterialien für Patienten ändern. Ein Problem aber ist, den "Schuldigen" für die erhöhten Risiken auszumachen: Wer TNF-Alpha-Blocker bekommt, hat in den meisten Fällen schon andere Immunsuppressiva bekommen, die die gleichen Risiken bergen. Außerdem kann die Erkrankung an sich mit diesen Risiken einhergehen. Quellen: Deutsches Äzteblatt, 5.8.2009 Arzneimittelkommission der deutschen Ärzteschaft, 7.8.2009
-

Debatte um Kosten für Biologics entbrannt
Claudia Liebram erstellte ein Artikel in Tabletten und Spritzen
Die neuesten Medikamente im Bereich der Schuppenflechte – die Biologics - helfen unbestritten vielen Betroffenen, die vorher nur noch wenig Hoffnung und Lebensqualität hatten. Aber: Sie sind auch sehr teuer. Darum entbrennt jetzt eine Debatte. Im Arzneimittel-Report, den die Gmünder Ersatzkasse (GEK) jedes Jahr zusammenstellt, werden immer Zahlen genannt – so auch für 2009. Arzneimittelexperte Gerd Glaeske forderte schon damals, dass eine Kosten-Nutzen-Analyse gemacht werden sollte. 13 Prozent der Ausgaben für Medikamente entfielen im Jahr 2008 auf Biologics – im Bereich der Schuppenflechte und der Psoriasis arthritis also Enbrel, Humira, Remicade und Stelara. Unter den sechs Medikamenten, die die Kassen am meisten kosten, sind fünf aus der neuen Wirkstoffklasse dabei. Die Ausgaben für Medikamente, die sich auf das Immunsystem auswirken (Immunsupressiva), sind im Jahr 2008 um 43 Prozent gegenüber dem Vorjahr gestiegen. In Zahlen heißt das für Deutschland: Die Firma Abbott hat mit Humira im Jahr 2008 etwa 232 Millionen Euro Umsatz gemacht. Die Firma Wyeth hat mit Enbrel im gleichen Jahr 204 Millionen Euro Umsatz gemacht. Arzneimittelexperte Gerd Glaeske vom Zentrum für Sozialpolitik an der Universität Bremen sieht eine kritische Grenze erreicht. Er meint: „Dass die Pharma-Unternehmen ihre Preise noch immer selbst festlegen dürfen, sprengt das System“. Glaeske fordert, dass künftig kein Arzneimittel mehr ohne eine Preisverhandlung auf den Markt kommt, wenn es von den gesetzlichen Krankenkassen bezahlt werden muss oder soll. „Es wird höchste Zeit für Kosten-Nutzen-Bewertungen und Höchstbeträge“, so Glaeske. Dass Hersteller die Preise selbst festlegen dürfen, sieht er vor allem bei den Biologics nicht wanken. Hier sieht er nur die Möglichkeit, dass die Krankenkassen Rabattverträge abschließen – wenn sich die Hersteller darauf einlassen. Glaeske verteufelt die Biologics dabei nicht pauschal: „Einige dieser speziellen Präparate gelten als echte Innovationen mit unbestreitbarem Therapienutzen.“ Allerdings müssten die Preise fair sein. Kosten-Nutzen-Analysen macht in der Regel das Institut für Qualität und Wirtschaftlichkeit im Gesundheitswesen. Es überprüft neue Therapien darauf, ob sie gegenüber etablierten Methoden deutliche Verbesserungen darstellen. Das Institut steht oft in der Kritik – sowohl naturgemäß von Pharmafirmen, aber auch von Patientenorganisationen. Für die Biologics zur Behandlung der Psoriasis und der Psoriasis arthritis gelten ohnehin recht harte Regeln: Sie dürfen erst verschrieben werden, wenn andere meist starke Medikamente versagen oder aus einigen Gründen nicht verschrieben werden dürfen. Kaum ein Arzt wird sie vorschnell verschreiben – er muss alle Fälle säuberlich dokumentieren und hat damit Mehrarbeit. Im Jahr 2010 sollten auch einige Patente für Medikamente aus der Dermatologie und Rheumatologie auslaufen: Die Therapie mit Curatoderm (Wirkstoff: Tacalcitol) und Humira (Wirkstoff: Adalimumab) könnte dann preiswerter werden. -
Die Mitglieder der Deutschen Dermatologischen Gesellschaft treffen sich alle zwei Jahre, um sich fachlich auf den neuesten Stand zu bringen. Auf der Tagung im Jahr 2009 in Dresden diskutierten die Hautärzte viel darüber, wie man eine schwere Psoriasis durch innerlich wirkende Medikamente erfolgreich behandeln könne. Die ausgeprägte Psoriasis ist verantwortlich für viele, ebenfalls ernsthafte Begleiterkrankungen. Die führen dazu, dass die Lebenserwartung schwer erkrankter Psoriatiker deutlich kürzer sein kann als die von Gesunden. Einige Pharmafirmen kündigten neue, innerlich wirkende Medikamente an. Ausführlich wurde erklärt, weshalb nicht mehr mit Raptiva behandelt wird und worin sich dieses Biologikum von den anderen unterschieden hat. Psoriasis ist nur eine von vielen Hautkrankheiten, über die auf der 45. DDG-Tagung gesprochen wurde. Dennoch „boomt“ das wissenschaftliche Interesse gerade an dieser Krankheit: Es werden immer kompliziertere Auslösemechanismen entdeckt. Das soll nicht nur zu neuen Arzneien führen, sondern auch dazu, vorsorglich „Risikogrößen“ messen zu können. Wenn dann frühzeitig behandelt wird, kann man verhindern, dass eine Psoriasis oder eine Begleiterkrankung zu heftig ausbricht. Statistisch wird erhoben, wie viele Patienten welche Psoriasis haben und wie sie behandelt wird. Es wird immer genauer erfasst, wie schwer der Einzelne von seiner Krankheit betroffen ist: Neben Messgrößen wie den PASI erheben moderne Hautärzte den Body Surface Area (body surface area – Befall der Körperoberfläche) und vor allem den DLQI (dermatologischer Lebensqualitäts-Index). Psoriasis kann eine schwere Krankheit sein Professor Martin Röcken (Tübingen) verwies darauf, dass die Psoriasis keine Hautkrankheit an sich sei, sondern die Ausprägung einer umfassenden (auto-inflammatorischen) Entzündungskrankheit. Andere Symptome davon seien Psoriasis arthritis (an Gelenken, Sehnen und Weichteilen) sowie Psoriasis an Nägeln, Händen und Füßen. Professor Ulrich Mrowietz (Kiel) bezeichnete die Krankheit als „sich selbst aufschaukelnde Entzündungsstörung“. Eine mittelschwere, vor allem aber eine schwere Psoriasis ist allgemein als „schwere Krankheit“ einzuordnen. Die Patienten sind extrem belastet: durch die Krankheit selbst durch zahlreiche Begleiterkrankungen durch psychische Einflüsse (vor allem Depressionen) durch den Verlust an gesunden Lebensjahren durch den schlechten Gesundheitszustand durch höhere private und gesellschaftliche Kosten (Therapien, Reha + Kur, Selbstbehandlung u. -pflege, Arbeitsausfall) durch den Verlust an Lebensjahren durch vorzeitigen Tod Wirklich schwer betroffen sind in Deutschland hinsichtlich ihrer Haut (PASI>20) 11,6 Prozent und in Bezug auf ihre Lebensqualität (DLQI >10) 27,8 Prozent der Psoriatiker („Health Services Research in Psoriasis – The German Approach“; Augustin, Reich, Reusch et al. in: “Dermatology” 4/2009). Die schwere Psoriasis ist nur die „Spitze des Eisbergs“, so Professor Wolf-Henning Boehncke (Frankfurt). Die bekanntesten Begleiterkrankungen sind Psoriasis arthritis Morbus Crohn Herz-/ Kreislauf- und Gefäß-Erkrankungen Fettleibigkeit Diabetes und Bluthochdruck. Inzwischen zählen auch chronische Lungenentzündungen, Osteoporose (Männer), Hautkrebs (Plattenepithelkarzinom, Lymphom) und vor allem Depressionen dazu. Männer mit schwerer Psoriasis sterben durchschnittlich 3,5 Jahre, Frauen 4,4 Jahre früher, als Patienten ohne Psoriasis. „Niemand stirbt an seinen Schuppen“ (Röcken), sondern vor allem am Herzinfarkt. Das Risiko dafür ist bei schwerer Psoriasis dreimal höher als bei Gesunden, vor allem bei jüngeren Patienten. Fettleibigkeit nährt die Psoriasis: Entzündungsprozesse verändern Fettzellen, die wiederum neue Entzündungen verursachen. Frühzeitig erkennen – Krankheiten abschwächen Im Auftrag der US-Patientenorganisation National Psoriasis Foundation (NPF) hat Dr. Alexa Boehr-Kimball untersucht, wie man frühzeitig verhindern könnte, dass sich bei Psoriatikern weitere Krankheiten entwickeln. Sie kam zu dem Ergebnis, dass sie sich auf „Risikoparameter“ untersuchen lassen, Vorsorge-Möglichkeiten wahrnehmen und sich für eine gesunde Lebensweise entscheiden sollten (nicht Rauchen, Alkoholtrinken oder Fleischessen) Dazu gehört es, regelmäßig die Messungen von Blutdruck, Body-Mass-Index, Taillenumfang, Puls, Cholesterin, Glukose, Blutfette und Blutzucker auszuwerten. Eine mögliche Psoriasis Arthritis sollte durch Fragen nach dem Gelenkstatus einschließlich der Frage nach Morgensteifigkeit frühzeitig erkannt werden. Am schwierigsten ist es, angehende Depressionen zu erkennen. Aber auch das sollte versucht werden zu erfragen. Schlucken, spritzen oder einführen – die systemischen Therapien Bei (mittelschwerer und) schwerer Psoriasis hilft eine äußerliche Therapie nicht mehr. Der Patient muss Wirkstoffe innerlich aufnehmen. Als konventionelle Mittel stehen dafür in Deutschland die so genannten Non-Biologics - also Fumaderm, Methotrexat (MTX) und Ciclosporin - zur Verfügung. Das Retinoid Neotigason wurde auf der Tagung kaum noch als Behandlungsmöglichkeit erwähnt. Nur, wenn diese konventionellen Mittel nicht anschlagen oder nicht vertragen werden, dürfen Biologika verschrieben werden. Konventionelle Medikamente „Non-Biologics“ werden schon sehr lange angewendet. Der erfahrene Arzt weiß, worauf er bei ihnen achten muss. Während Nebenwirkungen bei Fumaderm relativ harmlos sind, können sie bei MTX und Ciclosporin doch sehr erheblich sein. Ciclosporin ist grundsätzlich nur ein „Kurz-Intervall-Medikament“ für den schnellen Erfolg. Fumaderm dagegen wird inzwischen als Dauertherapie gegeben. MTX ist das weltweit am häufigsten verschriebene innere Mittel zur Behandlung der Psoriasis vulgaris. Ob das medizinisch gerechtfertigt ist, daran scheiden sich die Geister: Einige Ärzte halten es für ein sehr effektives Mittel, das über Jahrzehnte gegeben werden könne. Kombiniert mit Ciclosporin, könne der PASI um 80 Prozent gesenkt werden. Andere dagegen halten MTX bei der Plaque-Psoriasis für ungeeignet. Generell gäbe es viele Patientengruppen, für die MTX nicht in Frage käme (z.B. mit Kinderwunsch), es wirke überhaupt nur bei 30 Prozent und davon steige ein Drittel wegen der Nebenwirkungen wieder aus. Strittig blieb auch, ob zusätzlich zu MTX die gleiche Menge Folsäure oder Folinsäure gegeben werden sollte. Erfahrungen von Menschen mit Schuppenflechte oder Psoriasis arthritis: Schau Dich in unserem Forum um. In Deutschland bekommen 50 Prozent derjenigen, die innerlich behandelt werden, Fumaderm. Es wirkt besser als MTX. Fumaderm reagiert nicht mit anderen Medikamenten. Deshalb ist es gut geeignet für diejenigen, die wegen Begleiterkrankungen viele Medikamente nehmen müssen. Weil es nicht das Immunsystem herunterfährt („Immunsuppressivum“), wird der Patient nicht anfällig für Infekte und bösartige Tumore. Aber 25 Prozent der Patienten brechen die Therapie wegen Magen- / Darmprobleme ab, weitere wegen der Verringerung der Lymphozyten- oder der Leukozytenzahl. Das verbesserte Präparat Panaclar soll erst in einigen Jahren auf den Markt kommen. Zurzeit laufen damit noch Studien zur Behandlung der multiplen Sklerose. (Update 2019: Panaclar kam nie auf den Markt.) Wenn eine schwere Psoriasis wieder aufflammt („Rebound“), kann Ciclosporin schnell und intensiv wirken. So werden Patienten, bei denen Raptiva abgesetzt wurde, in den ersten sechs bis zwölf Wochen damit behandelt. Während manche Ärzte meinen, Ciclosporin lasse sich vom erfahrenen Arzt gut steuern, halten andere die Therapie damit für „schwer“. Das liegt vor allem an den möglichen Nebenwirkungen und der starken Reaktion mit anderen Medikamenten. Patienten sollten sich vorher nicht mit UV-Licht bestrahlt haben. Dagegen können Kinder und Jugendliche mit atopischem Ekzem (Neurodermitis) mit Ciclosporin behandelt werden, weil sie es besser vertragen als Erwachsene. Zurzeit wird ein Ciclosporin-Analogika entwickelt („Voclosporin“), das die Nieren weniger belasten und den Blutdruck sinken lassen soll. Biologikum ist nicht gleich Biologikum Überschattet war die Diskussion von der Tatsache, dass für Raptiva überraschend die Zulassung ausgesetzt wurde. Drei Raptiva-Patienten hatten sich mit dem JC-Virus infiziert und sind an PML (progressiver multifokaler Leukenzephalopathie) gestorben. Das ist eine Erkrankung des Zentralen Nervensystems. Die Zulassungsbehörde (EMEA) hat das als ausschließendes Risiko eingeordnet, weil 80 Prozent der Bevölkerung die Veranlagung zu PML in sich tragen. Schon 2005 wurde der Wirkstoff Natalizumab aus gleichem Grund nach nur drei Monaten wieder vom Markt genommen. Professor Jörg Prinz verwies darauf, dass „Natalizumab das gleiche hohes PML-Risiko habe. Trotzdem ist es zur Behandlung der multiplen Sklerose weiter zugelassen. Es würde sonst bei dieser Krankheit keine Möglichkeit mehr geben, schwere Fälle zu behandeln.“ Raptiva wirkt im Körper anders als Enbrel, Humira und Remicade: Es fängt die TNF Alpha ab, bevor sie sich festsetzen können. Die drei „TNF Alpha Antagonisten“ dagegen blockieren die Rezeptoren, damit sich die TNF Alpha nicht festsetzen kann. Raptiva war nur für die Psoriasis zugelassen, die anderen wirkten auch auf die Psoriasis Arthritis. Den weltweit 46.000 Rapitva-Patienten standen über zwei Millionen gegenüber, die mit den anderen drei Biologika behandelt wurden. Die TNF-Alpha-Antagonisten werden schon seit rund 15 Jahren bei der Rheumatischen Arthritis eingesetzt. Die Ärzte haben also sehr viel mehr Erfahrungen damit, als mit Raptiva. Professor Mrowietz verwies darauf, dass es bei den Psoriasis-Biologics zwar jeweils drei PML-Verdachtsfälle bei Enbrel und Remicade gibt und keinen bei Humira. Aber keiner dieser Fälle sei gesichert. Raptiva-Patienten mussten ihre Therapie abbrechen. Bei zwei Prozent von ihnen verschlechterte sich die Psoriasis deutlich. Einige bekamen neurologische Störungen (Verhaltensänderungen, Gesichtsfeld-Einschränkungen, epileptische Anfälle, erhöhte Demenz). Erst nach einer „Washout“-Phase von zwölf Wochen darf auf ein anderes Biologikum gewechselt werden. Bis dahin werden meist mehr Cremes plus Bestrahlung oder Ciclosporin gegeben. Im Zweifelsfall sei ein Schädel-MRT beim Neurologen angeraten. Wenn - wie bei den meisten Patienten - keine Anzeichen neurologischer Art auftreten, sollte der Patient nach Aussage von Dr. Jan C. Simon aus Leipzig sechs und nach zwölf Wochen nach dem Absetzen von Raptiva vom Arzt untersucht werden. Niemand will auf die Biologika verzichten, weil sie bei Patienten wirken, denen sonst nicht mehr geholfen werden kann. Ärzte wie Biologikum-Patienten müssen aber äußerst wachsam sein. Eine Infektion wird meist nicht gleich bemerkt, weil typische Anzeichen wie Fieber ausbleiben. Außerdem gäbe es bei der Psoriasis keine Medikamentengruppe, für die so viele verlässliche Kontrolldaten vorliegen wie für die Biologika. Konkurrenz belebt das Geschäft Im Vordergrund der Präsentationen standen die Biologika, vor allem das neu auf den Markt gebrachte Stelara. Das muss sich der Patient nur alle zwölf Wochen spritzen. Enbrel-Hersteller Wyeth verwies darauf, dass es als bisher einziges Biologikum für Kinder und Jugendliche zugelassen sei und damit besonders sicher sein müsse. Jeder Anbieter pries offiziell sein Präparat als das beste an und berichtete im Einzelgespräch, welche Daten die Konkurrenten verschwiegen hätten. Im Endeffekt wird der Arzt bei jedem Patienten entscheiden, welches der Biologika zu ihm passen könnte. Für den Herbst 2009 ist von essex-pharma das Biologikum Simponi angekündigt worden. Auch ein Äquivalent zu Stelara steht in den Startlöchern: Unter dem Kunstnamen ABT874 ist ein Wirkstoff in Prüfung, der sich wie Stelara gegen Interleukin 12 und 23 richtet. In einer Studie erreichten 77 Prozent der Patienten einen PASI 90. Das bedeutet, dass sich ihre Psoriasis um 90 Prozent bessserte. Das sind enorme Zahlen, die die Messlatte hoch legen, wenn sie sich als dauerhaft und das Medikament als sicher erweisen. Für alle Zögerlichen wurde vom Berufsverband-Vertreter Klaus Strömer noch einmal deutlich darauf hingewiesen, dass bisher kein einziger Dermatologe zur Kasse gebeten wurde („Regress“), wenn er „indikationsgerecht“ Biologika verschrieben hat. Als „Praxisbesonderheiten“ muss der Therapiehintergrund dokumentiert werden - aber nicht unnötig aufwändig. Professor Kristian Reich (Hamburg) empfiehlt übrigens, dass Patienten, die über lange Zeit Biologika bekommen, zweimal im Jahr zum Haukrebs-Screening gehen. Interessante einzelne Aussagen Als die „erfolgreichste Einführung eines systemischen Medikaments in der Dermatologie“ stellte Professor Thomas Ruzicka (München) Toctino vor. Das ist ein Retinoid für Patienten mit chronischem Handekzem, die nicht auf Kortison ansprechen. Es wurde an anderer Stelle darüber diskutiert, ob dieses Medikament nicht ebenfalls bei Psoriasis an Händen und Füßen helfen müsste – außerhalb der Zulassung („off-label-use“). Der enthaltene Wirkstoff Alitretinoin ist ein Retinoid. Bei dieser Wirkstoffgruppe müssen Frauen allerstrengste Verhütungsmaßnahmen ergreifen, weil sonst Missbildungen oder Fehlgeburten möglich sind. Ein weiteres Retinoid mit dem Wirkstoff Liarozol könnte eines Tages ebenfalls bei der Psoriasis zum Einsatz kommen. Professor Mrowietz wies darauf hin, dass auch die nicht betroffene Haut des Psoriatikers empfindlicher sei, als die von Haut-Gesunden. Trotzdem sei der Köbner-Effekt nur bei einem Drittel der Patienten auslösbar. Köbner hatte herausgefunden, dass eine Psoriasis dort auftreten kann, wo man die Haut mechanisch provoziert wird. Professor Reich wies darauf hin, dass das Risiko für Hautkrebs ansteigt, wenn ein Patient viele PUVA-Therapie erhalten habe (z.B. kumulative Dosis von 1000 J/cm²) und danach mit MTX und besondern Ciclosporin behandelt wird. Professor Michael Sticherling verwies darauf, dass die Schuppenflechte bei zwei Drittel der Patienten eine Erkrankung ist, die kontinuierlich, ohne vollständige Abheilung verläuft, während ein Drittel immer wieder erscheinungsfreie Pausen zwischen den Schüben bzw. einem einzelnen Schub haben. Rolf Blaga / Claudia Liebram Mehr zum Thema im Psoriasis-Netz ➔ Übersicht: Hier werden aktuell Studienteilnehmer gesucht ➔ Tipps: Studien – was sie bringen, was du wissen solltest ➔ Lexikon: Fachbegriffe von A bis Z
- 2 Kommentare
-
- Biologika
- Bluthochdruck
- (und 10 mehr)
-

Hilft das eine nicht, kann das andere sehr wohl wirken
Rolf Blaga erstellte ein Artikel in Tabletten und Spritzen
Eine Therapie für Menschen mit Schuppenflechte oder Psoriasis arthritis ist die mit verschiedenen TNF-Alpha-Blockern, neudeutsch auch "Biologics" genannt. Diese Medikamente sind für diejenigen gedacht, die sehr schwer betroffen sind und bei denen andere Therapien nicht mehr anschlagen ("austherapierte Fälle"). Aber auch die Biologika sind keine Wundermittel: Sie helfen nicht in jedem Fall. Es gibt Patienten, bei denen sie äußerst erfolgreich sind, andere profitieren gut davon. Aber bei allen zugelassenen Biologika gibt es auch eine mehr oder weniger große Gruppe von Patienten, bei denen die Biologika überhaupt nicht anschlagen. Selten wird ein Arzt dann bei dem Patienten noch ein anderes Biologika ausprobieren. Die Krankenkassen verlangen für diese teuren Medikationen eine aufwändige Dokumentation, die sich nicht jeder Arzt mehrmals zumuten wird. An einer Studie in 71 Zentren in Deutschland haben 819 Patienten teilgenommen, die wegen ihres Rheumas ("rheumatische Arthritis") erfolglos mit Infliximab (Remicade) und / oder Etanercept (Enbrel) behandelt worden sind. Diese Personen hatten das Biologika entweder nicht vertragen oder es hat bei ihnen nicht gewirkt. Daraufhin wurden sie 12 Wochen mit Adalimumab (Humira) behandelt. Bei 61 % der Patienten verbesserten sich die rheumatischen Symptome um 20 %, bei 33 % um 50 %. Selbst nur 20 % weniger Schmerzen und 20 % mehr Beweglichkeit verbessern das Lebensgefühl von Menschen, bei denen jahrelang überhaupt keine Besserung eingetreten ist. Eine kleine Gruppe von 13 % profitierte besonders stark von dem Wechsel: Bei diesen Rheumatiker kam die Krankheit fast völlig zum Stillstand (DAS28<2,6). Das Ergebnis gilt für Rheumatiker. Es sagt nichts darüber aus, ob es auch Hoffnungen für Menschen mit Gelenk- oder Haut-Psoriasis gibt, die schon einmal vergeblich mit einem Biologika behandelt wurden. Betroffene Patienten sollten auf jeden Fall mit ihrem Arzt darüber sprechen. Es wäre auch interessant zu untersuchen, ob Patienten, die vergeblich mit Adalimumab (Humira) behandelt wurden, von einem Wechsel zu Infliximab (Remicade) oder Etanercept (Enbrel) profitieren könnten. Quelle: Abbott (Hersteller von Humira), zitiert in Pharmazeutische Zeitung 50/2005 und in journal med vom 13.12.05 -

Bei einigen Biologics auf Gürtelrose achten
Claudia Liebram erstellte ein Artikel in Tabletten und Spritzen
Auf eine bekannte Nebenwirkung von Humira und Remicade haben Forscher mit einer Studie noch einmal hingewiesen: Während der Einnahme der Medikamente ist der Körper offenbar anfälliger für Viren, und so kann es häufiger zu einer Gürtelrose (Herpes zoster) kommen als bei anderen Medikamenten aus der gleichen "Klasse" - den Biologics. Allerdings steht die Gürtelrose als Nebenwirkung auch im Beipackzettel von Enbrel. Nur bei Raptiva und Stelara findet sich kein entsprechender Hinweis. Einzelheiten zur Studie In ihrer Untersuchung schauten die Forscher um Anja Strangfeld vom Deutschen Rheumaforschungszentrum Daten aus der langfristigen Behandlung mit TNF-Blockern und mit "herkömmlichen" Medikamenten (DMARD) an – und zwar bei Patienten mit einer Rheumatoiden Arthritis. Von 5.040 erfassten Patienten gab es 86 Fälle von Herpes zoster. 39 davon geschahen während der Einnahme von TNF-Alpha-Antikörpern. In 23 Fällen war Enbrel im Spiel. "Nur" 24 Fälle kamen während einer Therapie mit herkömmlichen Medikamenten zustande. Die Forscher beobachteten außerdem, dass das Gürtelrosen-Risiko mit Alter und gleichzeitiger innerlicher Kortison-Therapie stieg. Das Fazit der Forscher: Bei der Anwendung der Medikamente Humira und Remicade sollten Patient und Arzt gut auf Anzeichen einer Gürtelrose (Herpes zoster) achten. Quellen: "Rheuma: Gürtelrose durch TNF-Blocker" in: Deutsches Ärzteblatt, 18. Februar 2009 "Risk of Herpes Zoster in Patients With Rheumatoid Arthritis Treated With Anti-TNF-Alpha-Agents" in: Journal of the American Medical Association, 18.02.2009 Bei RA-Therapie auch auf Herpes Zoster achten" in: Ärztliche Praxis, 18.02.2009-
- Biologika
- Gürtelrose
-
(und 5 mehr)
Markiert mit:
-
Hallo , Ich habe mal eine Frage . Ich habe Für Mein Rheuma Humira bekommen , Adalimumab Ich habe im Winter Das Eingenommen , 2 Wochen , wurde aber Krank Grippe , Meine Cousine und ich Arbeiten zusammen .Ihr man wurde Krank Grippe und 3 Wochen Später ihr Sohn . Da Dieses Medikament Stark Wirkt , Mein Immunsystem Runter gefahren ist , Bin ich immer Erkrankt Grippe und das 6 Wochen im Dezember Januar . Ich habe es dann nicht mehr genommen , Ich habe 6 Spritzen 1 Packung noch , Die Frage was kann man damit machen ??? Die sind in Meinem Kühlschrank und bis 10/2025 noch Brauchbar . Da die 450 Euro Pro Spritze Kosten , bei 6 stück , wäre das Dumm sie Weg zu schmeißen Image to PDF 20250407 07.59.58.pdfImage to PDF 20250407 07.59.58.pdfImage to PDF 20250407 07.59.58.pdf
-
hallo ihr lieben - ich musste wegen meiner Grippeschutzimpfung Humira vorher und nachher zwei Wochen aussetzen - heute habe ich habe so einen schlimmen Juckreiz bekommen über dem linken Daumengelenk - eine Beule kam und ich hätte die mir häuten können damit dieser Juckreiz verschwindet - zum Glück ist kein Gelenk betroffen - ich habe mir ein Coolpack umgeschnallt und nun ist es wieder erträglich - ich bin kein Weichei - aber das war schon echt übel - was hilft euch in so einem Akutfall ? Ich freue mich auf Antworten - nette Grüsse sendet - Bibi -
- 1 Antwort
-
- Erfahrungen
- Humira
-
(und 1 mehr)
Markiert mit:
-
Hallo zusammen, Ich versuche herauszufinden, was die beiden Medikamente unterscheidet und was die so viel höheren Kosten von Skyrizi erklärt. Ist das "nur"die Halbwertzeit? Habt ihr vielleicht Erfahrungen mit beiden in der Anwendung? Vielen Dank, LG Nina
-
Hey Ich nehme seit Dezember Humira, bisher 3 Spritzen gehabt. Ich nehme eig nie zu, habe wohl einen guten Stoffwechsel. Ich habe nicht mal zugenommen, als ich mit Sport vor ein paar Jahren aufhören musste und mich zu dem Zeitpunkt noch sehr ungesund ernährt habe. Jetzt mache ich seit ein paar Monaten 2 mal wöchentlich Krankengymnastik im Kraftraum, also an Geräten, Arm- und Beintraining sowie Laufband zum Muskel- und Ausdaueraufbau. Zusätzlich mache ich zu Hause noch kleine Workouts. Seit dem ich Humira nehme habe ich ungemein zugenommen. 2-3 Kilo (ist ziemlich viel bei meiner Figur und das erst nach 2 Monaten Therapie O.O) und anscheinend nur am Bauch und an den Hüften.. In meinen, größe 36, Oberteilen seh ich aus wie eine Presswurst.. ich versteh es nicht. Ich habe nie zugenommen und ich treibe Sport. Habt ihr ähnliches unter Humira erlebt? Sind die Pfunde wieder gepurzelt nachdem es bei euch evtl abgesetzt wurde? Danke für Antworten.
- 1 Antwort
-
- Erfahrungen
- Gewichtszunahme
-
(und 2 mehr)
Markiert mit:
-
Guten Abend Ihr Lieben.... Morgen stünde die erste Zeckenschutzimpfung bei mir an und ich bekam soeben einen Geistesblitz ob dies gut geht... Ich stehe schon länger unter Behandlung mit Humira und jetzt auch noch mit MTX... Da ich sehr gerne im Grünen spazieren gehe und mich öfters im Wald aufhalte kam mir die Idee mich impfen zu lassen.. Jetzt denke ich aber ob das gut geht mit meiner Immunsupressiven Behandlung... Haber große Bedenken da ich eh schon öfters mal angeschlagen bin... Hat da jemand Erfahrung damit gemacht..??? Neige dazu eher noch abzuwarten, da ich auch einige OP´s hatte und mein Körper eh schon zíemlich viel mitmachen musste.. lg Raphael
- 1 Antwort
-
- Erfahrungen
- FSME
- (und 4 mehr)
-
Hallo liebe Community, aufgrund des Wirkverlustes von Humira, wurde erst kombiniert mit MTX und nun soll ich Taltz nehmen ( Ixekizumab ) weiter in Kombi mit MTX . Hat jemand hier Erfahrung damit ? Und gleich noch eine Frage , ist noch jemand hier der auch zusätzlich unter starken Muskelschmerzen leidet ? habe das jetzt zum 2x dieses Jahr während eines Schubes zusätzlich zu den Gelenk/Sehnenentzündungen. Die Schmerzen sind so schlimm das ich teilweise kaum laufen kann. Sogar beim essen merke ich die Kiefermuskulatur die teilweise auch anschwillt dabei. Dieses mal habe ich sogar eine CRP Erhöhung was ich sonst fast nie habe . Danke für eure Antworten vorab ! LG Sammy
- 57 Antworten
-
- Erfahrungen
- Humira
-
(und 2 mehr)
Markiert mit:
-
Humira. Abzesse... und nun schuppenflechte oder Ekzeme???
Nadine1985 erstellte einem Thema in Neue stellen sich vor
Guten Morgen , Mein Name ist Nadine ich bin 33 Jahre jung ... Ich habe seit dem ich jugendlich bin immer mal wieder apzesse gehabt , mit einer Zuchsalbe hab ich die aber immer gut in den Griff bekommen. Anfang 2018 hatte ich eine grosse Zyste auf der Pobacke,die sich entzündete und leider aufgemacht werden musste . Danach began ich die Humira Therapie und ich konnte schnell Besserung feststellen , zu 99% waRen die Dinger weg ... Mitte Juli 2018 bekam ich kleine Bläschen in der Handfläche , hatte mir nichts dabei gedacht , sie wurden schlimmer , es juckte und nach dem aufplatzen hatte ich offene Hände , ich fuhr zum Hautarzt bekam Kotisoncrems, leider ohne Erfolg . Danach fing es in meinen Füßen auch an , irgendwann auch auf den Schienbein auf dem Kopf ( so das mir auch die Haare ausfielen) und unter den Armen ... Die Ärzte sind leider auch überfragt, wenn es eine Schuppenflechte wäre müsste die Humira drauf anspringen .... tut sie aber nicht . Ist es ein Ekzem ? Das wissen die leider auch nicht so genau . Ich bekomme nun puva bade/Licht Therapie ... Die schlägt ausser an Händen und Füßen relativ gut an . Meine Hände waren auch auf dem weg der Besserung und seit heute morgen habe ich wieder dicke blasen. :( ich nehme nicht am Chemiecrems. Ich fahre relativ gut mit melkfett inkl. Ringelblume... Das die nicht so gut für die Haut ist weiß ich auch . Seit ca. 6 Wochen habe iCh auch wieder viele dicke apzesse... Trotz humira... Der Arzt sagt ich soll die Humira nicht absetzen . Ich habe allerdings das Gefühl das ich evt. Immun gegen die spritze bin . Sonst würde die ja helfen oder ? Ich befinde mich nun im berufsverbot. Arbeite in der altenpflege ....- 15 Antworten
-
- Adalimumab
- Akne inversa
-
(und 3 mehr)
Markiert mit:
-
Hallo, weiss jemand ob es zu Gegenanzeigen kommt, bei Humira mit gleichzeitiger Einnahme von Detox Produkten z.B. VELUVIA detox Nahrungsergänzung mit wertvollen sekundären Pflanzenstoffen aus 12 natürlichen Superfoods Die Kapseln enthalten unter anderem verschiedene Algen, Löwenzahn, Fenchel, Brennnessel, Weizengras und Ananas Mit natürlichem Vitamin C und Cholin, welches zur Erhaltung einer normalen Leberfunktion beiträgt LG Lulura2712
- 2 Antworten
-
- Adalimumab Erfahrungen
- Humira
- (und 2 mehr)
-
Ein liebes Hallo an alle :-) Ich habe eine Frage an der ich momentan verzweifle. Ich habe seit 20 Jahren Psoriasis und seit 15 Jahren Psoriasis Arthritis. Ich bekomme, bis auf eine kleine Pause, seit ca. 9 Jahren Enbrel und spritze 2x pro Woche 50mg. Ich bin auch seit ca. 7 Jahren Epileptiker. Daher auch die kurze Pause, da ich ein Jahr Stelara bekommen habe. Mein Hautarzt konnte nicht ausschließen, dass der Anfall vom Enbrel kommt. Da ich aber noch einen hatte, konnte ich wieder mit Enbrel beginnen. Da ich immer wieder steife Gelenke, Schmerzen und auch Rückenprobleme habe, hat mich mein Hautarzt gedrängt, auch zu einen Rheumatologen zu gehen. Bis auf die Rückenprobleme (ich hatte auch einen Bandscheibenvorfall und weiß nicht ob die Schmerzen daher kommen), die steifen Gelenke und Schmerzen nicht ständig aber momentan schon vermehrt. Einen Mediziner kann ich wahrscheinlich damit nicht überzeugen, aber ich schiebe es einmal auf den Wetterumschwung :-) Gesagt getan. Der Rheumatologe meint, wenn ich schon die doppelte Dosis Enbrel spritze und noch immer nicht 100% schmerzfrei bin, ist es besser ein anderes Medikament zu versuchen. Er würde mich gerne auf Humira umstellen. Quantiferon Test wurde gemacht und siehe da, positiv. Somit 8 Monate Antibiotika. Ich habe den Verlauf meinen Hautarzt geschildert. Dieser meint, ich solle mir zur TBC (er kann sich nicht vorstellen, dass ich mich unter Enbrel Therapie mit TBC angesteckt habe) und zum Humira eine zweite Meinung einholen. Er würde das Enbrel nicht umstellen, da es nicht gesagt ist, das ich mit Humira komplett schmerzfrei sein werde und ich das Enbrel so lange es geht nehmen soll. Einen zweiten Bluttest (in einen anderen Labor) wurde gemacht und war auch positiv. Soweit so schlecht, ich muss wohl das Antibiotika nehmen. Aber was würdet ihr bezüglich der Biologicas machen? Hat jemand das selbe durchgemacht? Ich möchte meinen Körper nicht unnötig überlasten, da ich durch die Antiepileptiker und nun auch noch Antibiotika ohnehin ständig Medikamente nehme. Sorry für den langen Text. Danke und liebe Grüße Oliver
- 4 Antworten
-
- Enbrel Erfahrungen
- Epilepsie
-
(und 3 mehr)
Markiert mit:
-
Hey, ich bin 18 Jahre alt, komme aus Mannheim und die Pso ist meine Wegbegleiterin seit gut sieben Jahren (ununterbrochen), sie besetzt meinen halben Körper, von dem kompletten Kopf über das Gesicht, die Arme, Rücken, Beine und die Brust. Schon in meiner Kindheit erlebte ich einige Dinge, die so nicht sein sollten. Dennoch war und bin ich ein glückliches Kind dem man dies eigentlich nicht anmerkte. Angefangen hat alles so ca. nach dem Tot meines Vaters, was irgendwie eine Befreiung war, mich trotz allem innerlich aber sehr belastete. Nachdem ich dann gut ein Jahr lang mit schlimmster Psoriasis und Schmerzen in der Uniklinik in Mannheim sein durfte, bekam ich MTX in Tablettenform verschrieben, jedoch war das nicht das Gelbe vom Ei und ein stationärer Aufenthalt kam für meine Mutter nicht in Frage, da ich wohl zu jung war. Nachdem ich dann weitere zwei Jahre anfing es zu akzeptieren, mir die schmerzen abgewöhnte etc., kam ich so richtig in die Pubertät. Ob es mich nun belastete? Nein, zumindest nicht wirklich. Es nervte mich eher. Ein weiterer Besuch der Uniklinik stand an, daraufhin ein 6 Wöchiger Besuch der Insel Sylt inklusive Kur. Brachte mir das die Erlösung? Natürlich nicht 😉. Ein paar stationäre Aufenthalte, Schwestern die mich mit einem lachenden und einem weinendem Auge begrüßten wenn sie mich wieder auf der Liste der "Neuzugänge" sahen und etliche Medikamente von Humira über Stelara zu Skilarence später, sitze ich hier bin nun 18 Jahre alt, wohne alleine und muss leider sagen, dass meine Haut mich langsam wirklich belastet. Nicht unbedingt die Schmerzen, das Jucken oder die Schuppen, nein, die Tatsache, dass ich mich teilweise schäme wenn ich in die Stadt muss, die Blicke der Leute, die darauffolgenden Fragen und die Angst, dass meine Bewerbungen um mein Dualen Studiums abgelehnt werden, weil man eben doch nicht alles auf einem Foto retuschieren kann, so wie ich es immer auf Instagram versuche. Ich merke, wie ich mich immer mehr daheim isoliere und ich hoffe, dass ich durch euch ein wenig Mut finde und eventuell meinen Frieden finden kann. Liebe Grüße littlesocka 🐼
- 3 Antworten
-
Erfahrungen austauschen über das Leben mit Schuppenflechte, Psoriasis arthritis und dem ganzen Rest